Тромбофлебит
Тромбофлебит (thrombophlebitis; греч. thrombos сгусток крови + phleps, phlebos вена + -itis) — острое воспаление стенок вены с образованием тромба в ее просвете.
В развитии Т. имеет значение ряд факторов: замедление тока крови, изменение ее состава, нарушения в свертывающей системе крови, повреждение или заболевание сосудистой стенки, нейротрофические и эндокринные расстройства, инфекция, аллергические реакции Тромбофлебит нередко развивается у больных с варикозным расширением вен, гнойными инфекционными заболеваниями, геморроем, опухолями, болезнями крови и сердца, а также после оперативных вмешательств (особенно на органах малого таза), родов, при длительной катетеризации вен, ранениях и травмах, внутривенном введении антибиотиков, концентрированных растворов лекарственных средств. Активизация свертывающей системы крови, уменьшение продукции гепарина и активаторов фибринолиза приводят к снижению активности антисвертывающей системы гемостаза с образованием тромбов в просвете вен.
Воспалительный процесс в вене (флебит) может развиваться в 2 направлениях: от интимы (эндофлебит) или от окружающих вену тканей (перифлебит). При поражении всей толщи стенки вены развивается панфлебит, приводящий к тромбозу соответствующей вены. При первичном образовании тромба в просвете вены возникает флеботромбоз с последующим воспалением стенки. При эндофлебите эндотелиальный слой вены инфильтрирован полиморфно-ядерными лейкоцитами, к нему прилежат тромботические массы, наружная оболочка интактна. При перифлебите поражаются наружная оболочка стенки вены и vasa vasorum, стенки которых подвергаются некрозу; в просвете находятся тромбы. При гнойном Т. в тромботических массах и стенке вены обнаруживаются колонии микробов; развивается гнойный процесс в паравазальной клетчатке. Септический Т. может быть источником генерализации инфекции и образования гнойников в различных органах и тканях (см. Сепсис).
Исходом Т. является склероз венозной стенки тромба и соединительной ткани, окружающей сосудисто-нервный пучок. После организации обтурирующего тромба происходит облитерация просвета вены. Тромбированные вены реканализуются обычно в течение 2—3 мес. После реканализации вены становятся несостоятельными (вследствие гибели клапанного аппарата), замуровываются в окружающей рубцовой клетчатке, стенки их резко утолщаются.
Клиническая картина зависит от локализации тромбоза. Различают тромбофлебит поверхностных (преимущественно варикозно-расширенных) вен и тромбофлебит глубоких вен нижних конечностей. К более редким формам тромбофлебита относят болезнь Педжета — Шреттера (тромбоз подмышечной и подключичной вен), болезнь Мондора (тромбофлебит подкожных вен передней грудной стенки), облитерирующий тромбангиит (мигрирующий тромбофлебит Бюргера), Бадда — Киари болезнь (тромбоз печеночных вен) и др.
Острый тромбофлебит поверхностных вен нижних конечностей имеет характерную клиническую картину и развивается, как правило, в варикозно-измененной вене. Чаще поражается большая подкожная вена. По ходу тромбированной вены возникают острые тянущие боли, повышается температура тела до 37,5—38°. По ходу пораженной вены определяются гиперемия кожи и плотный болезненный тяж (рис.). Как правило, тромботический процесс распространяется выше пальпируемой проксимальной границы Т. и у части больных протекает с переходом Т. в глубокие вены. В ряде случаев развивается восходящий тромбофлебит большой кожной вены с распространением процесса до сафенофеморального соустья и угрозой тромбоэмболии легочных артерий.
Клиническая картина острого Т. глубоких вен голени зависит от протяженности и локализации тромба, числа вовлеченных в процесс вен. Заболевание начинается обычно остро, с болей в икроножных мышцах, появления чувства распирания, повышения температуры тела. В дистальных отделах голени появляется отек, кожа приобретает слегка цианотичный оттенок, а через 2—3 дня появляется сеть расширенных поверхностных вен. При поражении вен быстро развивается диффузный цианоз и, чувство распирания в голени, особенно при опускании ее вниз. При тыльном сгибании стопы появляются резкие боли в икроножных мышцах (симптом Хоманна). Ранними диагностическими признаками глубокого Т. являются: симптом Мозеса — болезненность при сдавливании голени в переднезаднем направлении при отсутствии болей после сдавления с боков; симптом Опица — Раминеса — резкая боль по ходу голени после повышения давления до 40—45 мм рт. ст. в манжетке сфигмоманометра, наложенной выше коленного сустава, после снижения давления боль исчезает, симптом Ловенберга — резкая боль в икроножных мышцах при давлении 60—150 мм рт. ст. в манжетке, наложенной на среднюю треть голени. Развитие Т. в бедренной вене до впадения в нее глубокой вены характеризуется не столь резко выраженными признаками нарушения венозного оттока в связи с хорошо развитым коллатеральным кровообращением. Отмечаются боли в области приводящих мышц бедра. При осмотре обнаруживаются незначительный отек и расширение подкожных вен, при пальпации болезненность в области гунтерова канала. Тромбофлебит общей бедренной вены сопровождается резкой болью в конечности, выраженным ее отеком и цианозом. Повышение температуры тела сопровождается ознобом. В верхней трети бедра, паховой и лонной областях появляются расширенные поверхностные вены. При пальпации в области скарповского треугольника нередко выявляется болезненный инфильтрат.
Наиболее тяжело протекает Т. подвздошно-бедренного сегмента магистральной вены. При начальной окклюзии общей или наружной подвздошной вен с пристеночной локализацией тромба или тромбом, не полностью закрывающим просвет вены, появляются незначительные боли в поясничной и крестцовой областях, в нижних отделах живота на стороне поражения. Больные отмечают недомогание, незначительное повышение температуры тела. При флотирующих тромбах первым и единственным признаком Т. может быть тромбоэмболия легочных артерий. При полной окклюзии подвздошной вены возникают резкие боли в паховой области, развивается распространенный отек всей конечности с переходом на ягодичную и паховую области, половые органы, переднюю брюшную стенку на стороне поражения. Отек вначале мягкий, затем становится плотным. Кожа приобретает мелочно-белый или фиолетовый цвет. Венозный рисунок усилен. Температура тела поднимается до 38—39°, возникают озноб, вялость, адинамия, явления интоксикации.
При остром тромбозе магистральных вен таза и бедра может развиться белая или синяя флегмазия.
Белая флегмазия характеризуется быстро нарастающим отеком всей конечности и молочно-белой окраской кожи, что связано с рефлекторным спазмом артерий. Клиническое течение более благоприятное, редко наблюдаются тяжелые осложнения. Синяя флегмазия отличается тяжелым течением и грозными осложнениями, нередко со смертельным исходом. Клинически характеризуется резко выраженным отеком всей конечности с распространением его на промежность и ягодичную область, цианозом кожи, острой болью в конечности, отсутствием артериальной пульсации. На коже возникают петехии, которые постепенно сливаются, образуя багрово-цианотичные пятна. Затем в этих местах происходит отслойка эпидермиса, образуются пузыри с геморрагической жидкостью. При прогрессировании процесса возможно развитие венозной гангрены. Наиболее грозным осложнением Т. глубоких вен нижних конечностей является тромбоэмболия легочных артерий.Исходом острого Т. глубоких вен у большинства больных является посттромбофлебитный синдром, который развивается в результате разрушения венозных клапанов и паравазального фиброза. Это приводит к возникновению рефлюкса крови из глубоких вен и вторичному расширению подкожных вен, прогрессированию несостоятельности оставшихся клапанов, развитию лимфостаза, артериовенулярному шунтированию, склерозу и ишемии тканей, образованию трофических язв.
Распознавание поверхностного Т. не представляет затруднений, особенно у больных с варикозным расширением вен. Диагностика глубокого Т. трудна, особенно в начальной стадии. Кроме клинических признаков большое значение имеют ультразвуковые (допплерография), радиоизотопные методы исследования (см. Радионуклидная диагностика). Допплерография является ценным методом выявления тромбоза в бедренных, подвздошных и нижней полой вене. Метод достаточно прост и может широко применяться в амбулаторной практике. При подозрении на глубокий Т. используют методы радионуклидной диагностики. В сосудистое русло вводят радиофармацевтические препараты: альбумин человеческой сыворотки, меченной радиоактивным йодом (131I), меченый фибриноген (99Тс), накопление которых фиксируется с помощью гамма-камеры. Информативным неинвазивным методом диагностики Т. является термография, основанная на регистрации инфракрасного излучения. При поверхностном Т. отмечается повышенное свечение по ходу тромбированной вены, а при глубоком Т. — диффузное повышение свечения ниже уровня поражения. Наиболее точным методом диагностики Т. является флебография (см. Ангиография), которая позволяет выявить уровень и протяженность тромбоза, а также дать оценку состоянию коллатерального кровообращения. При трактовке флебограмм особое внимание обращают на наличие или отсутствие контрастирования магистральных вен, дефектов наполнения в них, «ампутацию» магистральных вен на различных уровнях. Косвенная оценка состояния гемостаза может быть дана с помощью тромбоэластографии и коагулографии. Среди показателей последней наибольшую ценность имеют определение концентрации фибриногена, толерантности плазмы к гепарину,
антиплазминовой активности плазмы, определение времени тромбообразования, агрегационной способности тромбоцитов.Дифференциальный диагноз при поверхностном Т. проводится с острым лимфангиитом. Глубокий Т. дифференцируют с тромбоэмболией артерий, рожей, лимфостазом (см. Слоновость), межмышечной гематомой, глубокой флегмоной, миозитом, опухолями, отеками при сердечно-сосудистой недостаточности, пояснично-крестцовым радикулитом, невритом бедренного нерва, узелковым периартериитом и др. Посттромбофлебитический синдром дифференцируют с пороками развития вен, слоновостью, склеродермией.
Лечение. Единственным радикальным методом лечения Т. варикозно-расширенных вен является хирургический, т.к. только операция надежно предупреждает дальнейшее распространение тромбоза, осложнения и рецидивы. Тромбофлебиты, возникающие в ранее не измененных венах, чаще подлежат консервативному лечению. Экстренная операция показана при прогрессирующем восходящем Т. большой и малой подкожной вены с целью предупреждения распространения тромбоза на глубокие вены и профилактики тромбоэмболии.
Консервативное лечение в амбулаторных условиях допустимо при ограниченном поверхностном Т. стопы и голени; оно должно быть комплексным, направленным на нормализацию кровообращения, ликвидацию воспаления, нормализацию показателей гемостаза. При поверхностном Т. больные сохраняют активный режим. Пораженной конечности периодически рекомендуется придавать возвышенное положение. Местно применяют холод, повязки с гепариновой мазью, желе троксевазина; назначают противовоспалительные, десенсибилизирующие и уменьшающие застойные явления в венах средства (ацетилсалициловую кислоту, реопирин, эскузан, венорутон, анавенол, троксевазин, электрофорез протеолитических ферментов и др.). При выраженном перифлебите назначают антибиотики и сульфаниламидные препараты. В остром периоде применяют УВЧ-терапию. После ликвидации острых явлений Т. назначают магнитотерапию, диадинамические токи (см. Импульсные токи). Важную роль играет эластичное бинтование конечности.
Лечение больных Т. глубоких вен должно проводиться только в стационаре. В первые дни показан постельный режим с приподнятой на 15—20° конечностью, забинтованной эластичным бинтом. Проводится консервативная терапия, направленная на лизис тромба (введение стрептазы, стрептокиназы, урокиназы) и приостановление тромбообразования (внутривенные вливания гепарина (30—40 тыс. ЕД) под контролем свертываемости крови, реполиглюкина (0,7—1,0 г/кг в сут.), пентоксифиллина (3—5 мг/кг в сут.). никотиновой кислоты (2,0—2,5 мг/кг в сут.). Применение гепарина противопоказано при венозной гангрене. Тромболитическая терапия противопоказана при эмбологенных тромбозах.
Активизация больных при глубоком Т. начинается с 5—10-го дня. Двигательные упражнения (медленное сгибание и разгибание стопы) больные начинают делать лежа, затем сидя в постели со спущенными ногами; постепенно переходят к дозированной ходьбе.
Обязательно эластичное бинтование конечности.Оперативное лечение абсолютно показано при эмбологенных тромбонах. В зависимости от локализации процесса тромбэктомия производится из различных доступов (бедренный, забрюшинный, лапаротомный). При флотирующих тромбах после их удаления возможно полное восстановление венозного кровотока. При распространенных венозных тромбозах велик риск рецидива тромбоза в послеоперационном периоде. При наличии противопоказаний или невозможности провести радикальную операцию осуществляют паллиативные операции: парциальная окклюзия магистральной вены с помощью ее пликации или имплантации интракавального зонтичного фильтра, предупреждающих опасность развития массивной тромбоэмболии легочных артерий. При гнойном Т. производят вскрытие и дренирование гнойника, иссечение пораженной вены. При венозной гангрене с нарастанием признаков тяжелой интоксикации и сепсиса показана ампутация конечности.
После перенесенного острого Т. через 3—4 мес. показано курортное лечение с применением радоновых или сероводородных ванн в санаториях сердечно-сосудистого профиля.
Прогноз. У больных острым поверхностным Т. прогноз, как правило, благоприятный. Через 1—2 мес. больные возобновляют прежнюю трудовую деятельность. После перенесенного острого Т. глубоких вен у 75—90% больных развивается хроническая венозная недостаточность, течение которой нередко осложняется развитием отечно-болевой формы постромбофлебитического синдрома, трофическими язвами, рожистым воспалением, что является причиной стойкой утраты трудоспособности и инвалидизации.
Профилактика. Больных с варикозным расширением вен необходимо своевременно направлять на хирургическое лечение. Эластическая компрессия конечности чулком или бинтом показана беременным во 2-й половине беременности. В послеоперационном периоде рекомендуются занятия ЛФК, ранняя активизация больных, эластическая компрессия нижних конечностей, массаж. При внутривенных вливаниях необходимо строгое соблюдение правил асептики и антисептики. Следует избегать использования вен нижних конечностей для инфузий. При катетеризации вен для внутривенных вливаний в катетер вводят небольшие дозы гепарина. При угрозе развития тромбофлебита (варикозная болезнь нижних конечностей, тромбофлебит в анамнезе, возраст старше 60 лет и др.) в послеоперационном периоде показано назначение гепарина, внутривенное введение декстранов, улучшающих реологическое свойство крови (реополиглюкин).
Библиогр.: Баркаган З.С. Геморрагические заболевания и синдромы, М., 1988; Даудярис И.П. Болезни вен и лимфатической системы конечностей, М., 1984; Клемент А.А. и Веденский А.Н. Хирургическое лечение заболеваний вен конечностей, Л., 1976; Мазаев П.Н., Королюк И.П. и Жуков Б.Н. Хроническая венозная недостаточность нижних конечностей. М., 1987; Ревской А.К. Острый тромбофлебит нижних конечностей, М., 1976, библиогр.
| Иллюстрации по статье: | ||||
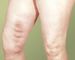 Острый тромбофлебит варик |
||||


Ваш комментарий