Антибактериальная терапия осложненной пневмонии
Антибактериальная терапия осложненной пневмонии
С.В.Яковлев
ММА им. И.М.Сеченова
URL
Пневмония – острое инфекционное заболевание, преимущественно
бактериальной этиологии, характеризующееся очаговым поражением
респираторных отделов легких, наличием внутриальвеолярной экссудации,
выявляемом при физикальном и/или инструментальном исследовании,
выраженными в различной степени лихорадочной реакцией и интоксикацией.
Пневмония является одним из наиболее распространенных
заболеваний. В России среднестатистические показатели заболеваемости
составляют 10–15%. Внебольничная пневмония характеризуется серьезным
прогнозом: по данным ВОЗ, она занимает 4-е место в структуре причин
смертности. У амбулаторных больных с внебольничной пневмонией
летальность обычно не превышает 1%, в то же время у госпитализированных
больных она возрастает до 2–5%, а у больных, требующих интенсивной
терапии – 20–30%. Прогноз при внебольничной пневмонии определяется
возрастом пациентов, характером и тяжестью сопутствующей патологии,
а также наличием осложнений.
К осложнениям внебольничной пневмонии относятся абсцесс легкого,
эмпиема плевры, сепсис и септический шок, экстрапульмональные
очаги инфекции (менингит и абсцесс мозга, эндокардит), миокардит,
перикардит.
Умение своевременно диагностировать
и правильно лечить осложнения внебольничной пневмонии принципиально
важно в плане улучшения прогноза заболевания. Настоящая работа
посвящена наиболее частым гнойным легочным осложнениям внебольничной
пневмонии – абсцессу легкого и эмпиеме плевры.
Абсцесс легкого
Абсцесс легкого – ограниченный участок легочного
некроза инфекционной этиологии с единственной или доминирующей
полостью размером 2 мм и более. При наличии множественных полостей
или солитарной полости менее 2 см в диаметре используют термин
“некротизирующая, или деструктивная пневмония”.
Схема 1. Этиологические факторы деструктивной и абсцедирующей
пневмонии
| Бактерии, вызывающие некроз легочной ткани | Аспирация секрета ротоглотки |
|
|
|
| Staphylococcus
aureus Klebsiella pneumoniae |
Анаэробы
полости рта Streptococcus spp. |
Рис. 1. Рентгенограмма грудной клетки. Воздушная полость абсцесса с горизонтальным уровнем жидкости в левом легком.
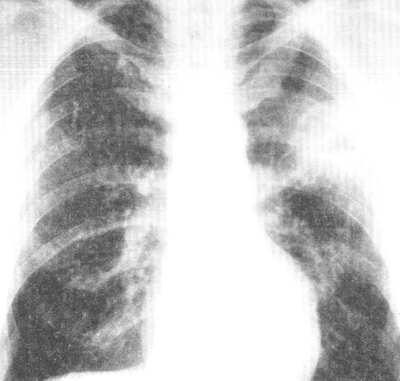
Таблица 1. Анаэробные микроорганизмы, вызывающие аспирационную пневмонию [J.Mangino и R.Fass, 2000]
| Вид микроорганизмов | Грамотрицательные | Грамположительные |
| Палочки | Bacteroides
fragilis group Fusobacterium nucleatum Fusobacterium necrophorum Porphyromonas spp. Prevotella spp. |
Actinomyces
spp. Clostridium spp. Eubacterium spp. Propionibacterium spp. |
| Кокки | Veillonella spp. | Gemella
morbillorum Peptostreptococcus spp |
Таблица 2. Активность антибактериальных препаратов in vitro в отношении микроорганизмов, вызывающих абсцедирующую пневмонию
|
Микроорганизмы |
|||||||||
|
Аэробные |
анаэробные |
||||||||
| Антибактериальные средства | Streptococcus pneumoniae | Streptococcus spp. | Staphylococcus aureus | Klebsiella pneumoniae | Peptostreptococcus spp. | Fusobacterium spp. | Prevotella spp. | Porphyromonas spp. | Bacteroides fragilis |
| Бензилпенициллин |
3+ |
3+ |
1+ |
0 |
3+ |
2+ |
2+ |
2+ |
1+ |
| Ампициллин |
3+ |
3+ |
1+ |
0 |
3+ |
2+ |
2+ |
2+ |
1+ |
| Амоксициллин/клавуланат |
3+ |
3+ |
3+ |
2+ |
3+ |
3+ |
3+ |
3+ |
3+ |
| Пиперациллин |
3+ |
3+ |
1+ |
2+ |
3+ |
3+ |
3+ |
3+ |
1+ |
| Тикарциллин/клавуланат |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
| Оксациллин |
2+ |
2+ |
3+ |
0 |
3+ |
0 |
0 |
0 |
0 |
| Цефазолин |
3+ |
3+ |
3+ |
0 |
3+ |
1+ |
1+ |
1+ |
0 |
| Цефуроксим |
3+ |
3+ |
3+ |
2+ |
3+ |
1+ |
1+ |
1+ |
0 |
| Цефотаксим, цефтриаксон |
3+ |
3+ |
2+ |
3+ |
3+ |
1+ |
1+ |
1+ |
0 |
| Цефтазидим, цефоперазон |
1+ |
1+ |
2+ |
3+ |
1+ |
0 |
0 |
0 |
0 |
| Цефепим |
3+ |
3+ |
3+ |
3+ |
3+ |
1+ |
1+ |
1+ |
0 |
| Имипенем |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
| Эритромицин |
3+ |
2+ |
2+ |
0 |
1+ |
0 |
2+ |
2+ |
0 |
| Клиндамицин, линкомицин |
3+ |
3+ |
3+ |
0 |
3+ |
3+ |
3+ |
3+ |
2+ |
| Ципрофлоксацин, офлоксацин |
2+ |
1+ |
2+ |
3+ |
1+ |
1+ |
1+ |
1+ |
0 |
| Левофлоксацин |
3+ |
3+ |
3+ |
3+ |
3+ |
1+ |
1+ |
1+ |
1+ |
| Моксифлоксацин |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
3+ |
| Ко-тримоксазол |
1+ |
2+ |
2+ |
3+ |
0 |
0 |
0 |
0 |
0 |
| Метронидазол |
0 |
0 |
0 |
0 |
3+ |
3+ |
3+ |
3+ |
3+ |
| Хлорамфеникол |
2+ |
2+ |
2+ |
2+ |
2+ |
2+ |
2+ |
2+ |
2+ |
| Аминогликозиды |
0 |
0 |
2+ |
3+ |
0 |
0 |
0 |
0 |
0 |
| Ванкомицин |
3+ |
3+ |
3+ |
0 |
3+ |
0 |
0 |
0 |
0 |
| Линезолид |
3+ |
3+ |
3+ |
0 |
3+ |
0 |
0 |
0 |
0 |
| Примечание. 3+ - большинство штаммов чувствительно, высокая клиническая эффективность. Рекомендуется в качестве средств 1-го ряда; 2+ - большинство штаммов чувствительно, но рекомендуются другие средства или клиническая эффективность не установлена; 1+ - невысокая чувствительность in vitro и клиническая эффективность. Не рекомендуется; 0 - Не чувствительны in vitro. | |||||||||
Таблица 3. Режимы эмпирической монотерапии абсцедирующей пневмонии
| Режим внутривенной терапии | Режим пероральной терапии* |
| Клиндамицин 600 мг 4 раза | Клиндамицин 300 мг 4 раза |
| Линкомицин 600 мг 3 раза | Линкомицин 600 мг 3 раза |
| Амоксициллин/клавуланат 1,2 г 3 раза | Амоксициллин/клавуланат 625 мг 3 раза |
| Ампициллин/сульбактам 3 г 4 раза | Амоксициллин/клавуланат 625 мг 3 раза |
| Тикарциллин/клавуланат 3,2 г 3-4 раза | Амоксициллин/клавуланат 625 мг 3 раза |
| Пиперациллин/тазобактам 2,5 г 3 раза | Амоксициллин/клавуланат 625 мг 3 раза |
| Имипенем 500 мг 3 раза | Ципрофлоксацин 750 мг 2 раза или левофлоксацин 500 мг 2 раза |
| Меропенем 500 мг 3 раза | Ципрофлоксацин 750 мг 2 раза или левофлоксацин 500 мг 2 раза |
| Хлорамфеникол 500 мг 4 раза | Хлорамфеникол 500 мг 4 раза |
| * Замену на пероральную терапию обычно проводят через 3-5 дней парентеральной терапии в случае положительного эффекта (уменьшение лихорадки, интоксикации, других симптомов). | |
Таблица 4. Режимы эмпирической комбинированной терапии абсцедирующей пневмонии
| Первый препарат комбинации | Второй препарат комбинации |
| Цефалоспорины III поколения: | Линкомицин |
| - цефотаксим | Клиндамицин |
| - цефтриаксон | Метронидазол |
| - цефтазидим | |
| - цефоперазон | |
| Цефоперазон/сульбактам | |
| Цефалоспорины IV поколения: | |
| - цефепим | |
| Фторхинолоны: | |
| - ципрофлоксацин | |
| - офлоксацин | |
| - пефлоксацин | |
| - левофлоксацин | |
| Бензилпенициллин 18 млн ЕД в сутки Эритромицин |
Метронидазол |
Рис. 2. Окрашенный по Граму препарат мокроты, полученной у больного с аспирационной пневмонией, осложнившейся абсцессом легкого, вызванным стрептококками полости рта и анаэробами.
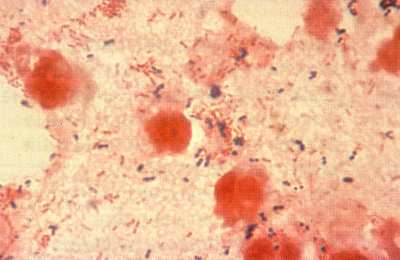
Таблица 5. Режимы этиотропной терапии абсцедирующей пневмонии, вызванной S.aureus или K.pneumoniae
| Микроорганизм | Средства 1-го ряда | Альтернативные средства |
| S.aureus, чувствительный к метициллину (оксациллину) | Оксациллин
в/в 2 г 4 раза Цефазолин в/в 2 г 3 раза Цефуроксим в/в 1,5 г 3 раза Амоксициллин/клавуланат в/в 1,2 г 3 раза |
Линкомицин
в/в 0,6 г 3 раза Клиндамицин в/в 0,6 г 4 раза Линезолид в/в или внутрь 0,6 г 2 раза |
| S.aureus, резистентный к метициллину (оксациллину) | Ванкомицин
в/в 1 г 2 раза Линезолид в/в или внутрь 0,6 г 2 раза |
Рифампицин в/в или внутрь 0,3 г 2 раза+ ципрофлоксацин в/в 0,2 г 2 раза (внутрь 0,75 г 2 раза) |
| Klebsiella pneumoniae, чувствительная к цефалоспоринам III поколения | Цефотаксим
в/в 2 г 3 раза Цефтриаксон в/в 2 г 1 раз Цефепим в/в 2 г 2 раза Ципрофлоксацин в/в 0,2 г 2 раза |
Имипенем
в/в 0,5 г 3 раза (в/м 0,5 г 2 раза) Меропенем в/в 0,5 г 3 раза Тикарциллин/клавуланат в/в 3,2 г 3 раза Цефоперазон/сульбактам 2 г 2-3 раза |
| Klebsiella pneumoniae, резистентная к цефалоспоринам III поколения | Имипенем
в/в 0,5 г 3 раза (в/м 0,5 г 2 раза) Меропенем в/в 0,5 г 3 раза |
Цефепим
в/в 2 г 2 раза Тикарциллин/клавуланат в/в 3,2 г 3 раза Цефоперазон/сульбактам 2 г 2-3 раза Ципрофлоксацин в/в 0,2 г 2 раза |
| Примечание. в/в - внутривенно; в/м - внутримышечно | ||
Схема 2. Клинические признаки, позволяющие заподозрить инфицирование плеврального выпота при внебольничной пневмонии
- Сохранение лихорадки > 38°С или рецидив лихорадки на фоне антибиотикотерапии.
- Появление или усиление болей в грудной клетке при дыхании.
- Усиление одышки.
- Сохраняющийся лейкоцитоз.
- Увеличение зоны притупления при перкуссии.
- Появление анемии.
Рис.3. Этиологическая структура эмпиемы плевры (T. Barlett и S. Finegold, 1974)
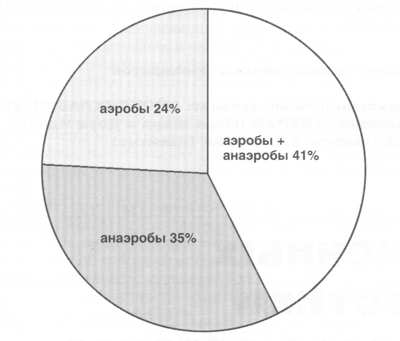
Рис. 4. Рентгенограмма грудной клетки. Эмпиема плевры.
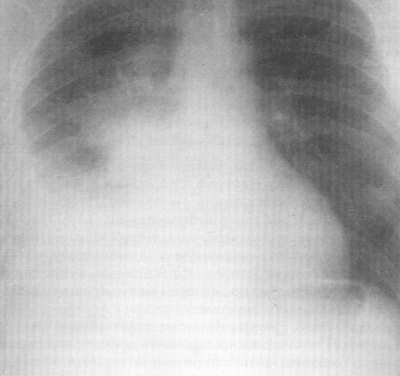
Рис. 5. Диагностическая плевральная пункция
| 1-я пробирка | 2-я пробирка | 3-я пробирка |
| Клинико-биохимическое исследование и микроскопия окрашенного препарата | Микробиологическое исследование | Исследование на микобактерии |
| Ї | Ї | Ї |
| рН | Посев на среды | Культуральный метод или ПЦР |
| Белок | Выделение чистой культуры | |
| ЛДГ | Определение чувствительности | |
| Глюкоза | ||
| Лейкоциты |
Таблица 6. Микроорганизмы, выделенные у больных с эмпиемой плевры (в %) [J.Mangino и R.Fass, 2000]
|
Микроорганизмы |
1971-1973 гг. (n = 214) |
1969-1978 гг. (n = 93) |
1973-1985 гг. (n = 343) |
| Haemophilus influenzae |
< 1 |
0 |
3 |
| Streptococcus pneumoniae |
2 |
7 |
20 |
| Streptococcus spp. |
13 |
22 |
8 |
| Staphylococcus aureus |
8 |
8 |
17 |
| Enterobacteriaceae |
9 |
10 |
11 |
| Pseudomonas spp. |
5 |
9 |
3 |
| Другие аэробные |
5 |
2 |
2 |
| Bacteroides spp. |
11 |
14 |
8 |
| Peptostreptococcus spp. |
15 |
9 |
10 |
| Fusobacterium spp. |
7 |
8 |
6 |
| Prevotella spp. |
6 |
4 |
6 |
| Другие анаэробные |
19 |
7 |
6 |
Таблица 7. Режимы антибактериальной терапии эмпиемы плевры
|
Наиболее надежны |
Альтернативные средства |
||
|
препараты |
дозы |
препараты |
дозы |
| Имипенем | 0,5-1 г 3 раза | Тикарциллин/клавуланат | 3,2 г 4 раза |
| Меропенем | 0,5-1 г 3 раза | Пиперациллин/тазобактам | 4,5 г 3 раза |
| Цефепим | 2 г 2 раза | Цефотаксим | 2 г 3 раза |
| + метронидазол | 0,5 г 3 раза | + метронидазол | 0,5 г 3 раза |
| Ципрофлоксацин | 0,4 г 2 раза | Цефтазидим | 2 г 3 раза |
| + клиндамицин | 0,6 г 4 раза | + клиндамицин | 0,6 г 4 раза |
| Цефоперазон/сульбактам | 2 г 3 раза | ||
| + клиндамицин | 0,6 г 4 раза | ||
| Амоксициллин/клавуланат | 1,2 г 3 раза | ||
| + амикацин | 0,5 г 2 раза | ||
Не все этиологические
агенты внебольничных респираторных инфекций способны вызывать
деструкцию легочной ткани. В наибольшей степени это характерно
для Staphylococcus aureus, Klebsiella pneumoniae, значительно
реже - для Streptococcus pneumoniae.
В последние годы показана роль стрептококков группы А (Streptococcus
pyogenes) в развитии некроза легочной ткани. Пневмония, вызванная
этими микроорганизмами, часто осложняется деструкцией и некрозом
легочной ткани с возможным последующим формированием ограниченной
капсулой полости, заполненной некротическими тканями. На рентгенограмме
определяется очаг(и) уплотнения легочной ткани, в котором заметны
участки просветления. При сообщении полости абсцесса с бронхом
рентгенологически определяется воздушная полость с горизонтальным
уровнем жидкости (рис. 1). Стафилококковая деструкция легких обычно
характеризуется наличием нескольких небольших полостей, что на
рентгенограмме определяется в виде неоднородной инфильтрации с
участками просветления. Для K.pneumoniae
более характерно формирование крупного одиночного абсцесса.
Другая группа микроорганизмов, вызывающая деструктивную
пневмонию, – анаэробные бактерии. Анаэробы занимают ведущее значение
в этиологии аспирационной пневмонии, основным механизмов развития
которой является аспирация орофарингеального секрета. Аспирация
небольших количеств орофарингеального секрета происходит у здоровых
людей во время сна, однако благодаря мукоцилиарному клиренсу,
кашлевому рефлексу, действию макрофагов и других факторов местной
защиты легких происходит быстрая элиминация бактерий из нижних
отделов дыхательных путей и они остаются стерильными. При дефектах
местного или системного иммунитета, а также в случаях более выраженной
аспирации вследствие различных заболеваний микроорганизмы из ротовой
полости (наиболее часто – аэробные стрептококки полости рта и
анаэробы, рис. 2) могут проникать в бронхиолы и альвеолы и вызывать
воспаление легочной ткани и ее деструкцию.
Факторы, способствующие аспирации:
- Алкоголизм
- Эпилепсия
- Нейромышечные заболевания
- Мозговой инсульт
- Нарушения сознания различного генеза
- Заболевания десен и зубов
- Заболевания пищевода, сопровождающиеся дисфагией и рефлюксом.
Анаэробные микроорганизмы,
вызывающие аспирационную пневмонию и деструкцию легочной ткани,
представлены в табл. 1.
Развитие деструкции легочной ткани и абсцедирование
существенно ухудшают прогноз заболевания. По данным S.Finegold
(1999), летальность при деструктивной пневмонии анаэробной этиологии
составляет около 25% и еще выше в случае S.aureus и K.pneumoniae.
Этиологические факторы деструктивной и абсцедирующей
пневмонии показаны на схеме 1.
При выборе режима антибактериальной терапии
абсцедирующей пневмонии необходимо учитывать возможную роль аэробных
(S.aureus, K.pneumoniae)
и анаэробных бактерий (табл. 2). Ранее в качестве средства стартовой
терапии обычно рекомендовали бензилпенициллин. Однако следует
учитывать, что препарат не активен в отношении K.pneumoniae,
кроме того, большинство штаммов стафилококков в настоящее время
устойчивы к бензилпенициллину. В клинических исследованиях была
показана более высокая клиническая эффективность клиндамицина
по сравнению с бензилпенициллином.
Клиндамицин и линкомицин проявляют высокую активность
в отношении стафилококков и анаэробных бактерий и часто рассматриваются
в качестве средств 1-го ряда при лечении абсцедирующей пневмонии.
Однако в последние годы отмечен рост устойчивости анаэробов группы
Bacteroides fragilis
к линкозамидам (20% и более). Кроме того, препараты неактивны
в отношении грамотрицательных бактерий
Метронидазол обладает высокой активностью в
отношении всех анаэробов, но не действует на аэробные бактерии,
поэтому его нужно назначать только в комбинации с другими средствами.
Наиболее сбалансированным действием на аэробные
и анаэробные микроорганизмы, вызывающие абсцедирующую пневмонию,
обладают ингибитор-защищенные пенициллины и карбапенемы, которые
в настоящее время могут рассматриваться в качестве оптимальных
средств эмпирической монотерапии (табл. 3). Потенциально таким
же сбалансированным действием обладают и препараты нового поколения
фторхинолонов (моксифлоксацин, гемифлоксацин), однако их эффективность
при абсцессе легкого требует клинического подтверждения.
Некоторые высокоактивные препараты, часто используемые
для лечения пневмонии, не обладают надежной активностью в отношении
анаэробных микроорганизмов и требуют сочетанного назначения с
метронидазолом или линкозамидами. К ним относятся все цефалоспорины
и ранние фторхинолоны – ципрофлоксацин, офлоксацин, пефлоксацин
(табл. 4).
Следует отметить низкую клиническую эффективность
аминогликозидных антибиотиков при деструктивной пневмонии. Это
объясняется, с одной стороны, природной резистентностью анаэробных
бактерий к аминогликозидам, с другой стороны – активность этих
препаратов значительно снижается в кислой среде полости абсцесса.
В настоящее время хлорамфеникол сохраняет значение
при при лечении легочных нагноений, однако токсичность препарата
ограничивает его применение.
При деструктивной стафилококковой пневмонии
программа антибактериальной терапии определяется с учетом чувствительности
S.aureus к метициллину
(оксациллину). В случае метициллинчувствительных штаммов отмечается
хорошая клиническая эффективность оксациллина, цефалоспоринов
I–II поколения, амоксициллин/клавуланата, линкозамидов. При выделении
метициллинрезистентных штаммов (в настоящее время резистентные
штаммы стали появляться не только при госпитальных, но и при внебольничных
инфекциях) наиболее надежны гликопептиды (ванкомицин) и новый
препарат линезолид, относящийся к классу оксазолидинонов. Несмотря
на небольшой срок применения, линезолид хорошо себя зарекомендовал
при лечении стафилококковых инфекций и выгодно отличается от ванкомицина
хорошей переносимостью и возможностью приема внутрь. Наш небольшой
опыт также свидетельствует о высокой эффективности линезолида
при пневмонии стафилококковой этиологии.
Наиболее надежным режимом эмпирической антибактериальной
терапии абсцедирующей пневмонии, вызванной K.pneumoniae,
являются карбапенемы, цефепим и тикарциллин/клавуланат, учитывая
возросшую в последние годы резистентность этого микроорганизма
к цефалоспоринам II-III поколения в результате продукции бета-лактамаз
расширенного спектра. При подтверждении чувствительности K.pneumoniae
к цефалоспоринам III поколения
они могут быть использованы наряду с фторхинолонами (табл. 5).
Непременным условием адекватного лечения абсцедирующей
пневмонии является достаточная длительность антибактериальной
терапии. Обычно рекомендуется назначение антибиотиков на 3–4 нед
и более. Наш опыт свидетельствует, что при достижении быстрого
клинического эффекта сроки антибактериальной терапии могут быть
сокращены до 2 нед, однако стафилококковая инфекция требует применения
антибиотиков в течение 3 нед.
Эмпиема плевры
Эмпиема - инфицированный парапневмонический
плевральный выпот, является редким, но тяжелым осложнением бактериальной
внебольничной пневмонии. Плевральный выпот наблюдается примерно
в 40% случаев внебольничной пневмонии, но в большинстве случаев
инфицирования не происходит и выпот разрешается самостоятельно.
Летальность при эмпиеме плевры составляет, по данным разных авторов,
от 2 до 50%, причем наиболее серьезный прогноз характерен для
пожилых и иммунокомпрометированных пациентов. Прогноз также значительно
ухудшается в случаях выделения резистентных штаммов возбудителей,
отсроченного начала интенсивной терапии и адекватной антибиотикотерапии.
Если абсцесс легкого вызывают микроорганизмы,
способные приводить к деструкции и некрозу легочной ткани, то
эмпиему плевры способен вызвать любой микроорганизм, проникший
в плевральную полость. Это подтверждает достаточно широкий перечень
потенциальных возбудителей эмпиемы плевры, который представлен
в табл. 6. Следует отметить, что в большинстве случаев заболевания
было выделено два и более возбудителя, что позволяет считать эмпиему
инфекцией полимикробной этиологии. Почти в половине случаев это
осложнение вызывается ассоциацией аэробных и анаэробных микроорганизмов
(рис. 3). Анализ этиологической структуры эмпиемы в динамике,
проведенный J.Bartlett (1999), показал, что в 90-х годах уменьшилась
этиологическая роль S.pneumoniae, S.pyogenes
и возросло значение S.aureus,
анаэробов.
Учитывая принципиальные отличия в этиологии
неосложненной внебольничной пневмонии и эмпиемы, а также серьезный
прогноз, наиболее важным является возможно более раннее распознавание
этого осложнения. Для эмпиемы плевры характерна типичная рентгенологическая
картина (рис. 4), которая, однако, выявляется при распространенном
поражении. Более чувствительным методом является компьютерная
томография. Обязательным методом исследования является плевральная
пункция с анализом плеврального выпота и его микробиологическим
исследованием. Отличительными признаками инфицированного плеврального
выпота от неинфицированного экссудата являются:
– гнойный характер экссудата;
– повышенное количество лейкоцитов (более 15
000 в 1 мл) с преобладанием нейтрофилов;
– содержание глюкозы менее 40 г/л, при неинфицированном
экссудате – 40–60 г/л;
– рН < 7,1;
– наличие
бактерий при микроскопии или положительный результат культурального
исследования.
Наиболее важными для прогноза и определения
тактики ведения больного являются рН плеврального выпота и данные
микроскопии окрашенного препарата. При значениях рН <
7,2 и выявлении бактерий в окрашенном препарате необходимо проводить
дренирование плевральной полости.
Учитывая серьезный прогноз при эмпиеме плевры,
целесообразно проводить диагностическую плевральную пункцию у
всех больных пневмонией, осложненной значимым плевральным выпотом.
Это исследование обязательно при подозрении на инфицирование плеврального
выпота и эмпиему. При проведении плевральной пункции необходим
забор материала в три пробирки: 1) для клинико-биохимического
исследования и микроскопии окрашенного препарата; 2) стерильная
пробирка для микробиологического исследования; 3) для исследования
на микобактерии.
Клинические признаки, позволяющие заподозрить
инфицирование плеврального выпота при внебольничной пневмонии,
а также методика сбора материала при диагностической плевральной
пункции показаны на схеме 2 и рис. 5 соответственно.
Антибактериальная терапия эмпиемы плевры представляет
значительные сложности. Следует подчеркнуть, что антибиотики имеют
определяющее значение только на самых ранних
этапах развития этого осложнения, в последующем только своевременный
комплексный подход к лечению может дать положительный эффект:
дренаж + хирургическое лечение + антибиотики + фибринолитическая
терапия.
Антибактериальная терапия эмпиемы может
считаться адекватной в том случае,
если назначенный препарат(ы) обладает надежной активностью в отношении
всех групп основных возбудителей заболевания:
S.aureus + S.pneumoniae + Enterobacteriaceae
+ Bacteroides spp. + Peptostreptococcus spp. + Fusobacterium spp. (табл. 6).
С этих позиций наиболее надежны в режиме монотерапии
карбапенемы и ингибитор-защищенные антипсевдомонадные пенициллины,
однако уровень резистентности грамотрицательных бактерий к последним
препаратам за недавнее время существенно увеличился. Потенциально
высокоэффективны также цефалоспорины III-IV поколения и фторхинолоны,
однако все они требуют сочетанного назначения с линкозамидами
или клиндамицином (табл. 7). Как и при абсцессе легкого, эффективность
аминогликозидных антибиотиков при лечении эмпиемы плевры вызывает
обоснованные сомнения.
К сожалению, практически отсутствуют данные
контролируемых клинических исследований эффективности различных
режимов антибактериальной терапии эмпиемы плевры. Следует подчеркнуть,
что введение антибактериальных
препаратов в плевральную полость не оправдано и не имеет преимуществ
по сравнению с их системным назначением.
