Терапия-Гастроэзофагеальная рефлюксная болезнь и пищевод Баррета
Гастроэзофагеальная рефлюксная болезнь и пищевод Баррета
канд. мед. наук А.С.Трухманов
URL
сновным патогенетическим механизмом гастроэзофагеальной рефлюксной болезни (ГЭРБ) является активный заброс желудочного содержимого (с кислотой, пепсином и/или желчью) в нижнюю треть пищевода при замедленном клиренсе (очищении) пищевода от рефлюктата. Антирефлюксный барьер, который находится в месте пищеводно-желудочного соединения и образует зону более высокого давления, чем в пищеводе или желудке, у большинства больных ГЭРБ нарушен. Это повышенное давление формируется за счет тонуса гладких мышц нижнего пищеводного сфинктера (НПС) и внешнего давления на НПС ножками диафрагмы.
К защитным механизмам относятся факторы, определяющие свойства слизистой пищевода, которые охватывают предэпителиальный, эпителиальный и постэпителиальный уровни. Предэпителиальный уровень включает в себя водный слой, слой слизи и концентрированный раствор бикарбонатных ионов. Эпителиальный уровень состоит из 25 слоев клеток плоского неороговевающего эпителия. Постэпителиальный уровень защиты поддерживается адекватным кровоснабжением и нейтральным тканевым рН.
Замедление опорожнения желудка и его переполнение как плотной, так и жидкой пищей увеличивает частоту возникновения рефлюкса.
Патологическая анатомия
Гистологическое исследование биопсийного материала слизистой оболочки пищевода больных ГЭРБ может продемонстрировать как нормальную ткань, так и признаки воспаления (эзофагита), изъязвлений слизистой, наличие стриктуры, метаплазии эпителиальных клеток (пищевод Баррета), а также картину рака пищевода.
Гистологическими признаками эзофагита являются: гиперплазия базальной зоны; удлинение сосочков; расширение венул, гиперемия; лейкоцитарная инфильтрация эпителия; эрозии и язвы в тяжелых случаях.
Эпидемиология
Статистические исследования показали, что более 25 млн американцев регулярно испытывают изжогу — основной симптом ГЭРБ. Мужчины болеют в основном в возрасте от 35 до 44 лет, женщины — от 25 до 34 лет, причем одинаково часто.
Определение
В настоящее время под термином “гастроэзофагельная рефлюксная болезнь” принято подразумевать развитие характерных симптомов и/или воспалительное поражение дистальной части пищевода вследствие повторяющегося заброса в пищевод желудочного и/или дуоденального содержимого. Выделяют “эндоскопически позитивную” и “эндоскопически негативную” ГЭРБ. В первом случае имеет место рефлюкс-эзофагит, а во-втором — эндоскопические проявления эзофагита отсутствуют. При эндоскопически негативной ГЭРБ диагноз устанавливается на основании типичной клинической картины с учетом данных, полученных при других методах исследования (рентгенологическом, рН-метрическом и манометрическом).
Хотя есть довольно много причин развития ГЭРБ, первичным фактором которых является нарушение двигательной функции. Увеличение длительности контакта слизистой оболочки пищевода с желудочным соком, содержащим кислоту и пепсин, является следствием дефекта моторики пищевода и желудка. Ночной рефлюкс более опасен из-за ослабления пищеводного клиренса и уменьшения нейтрализации слюной кислоты во время сна. Тяжесть заболевания зависит от концентрации соляной кислоты в рефлюктате и длительности контакта слизистой оболочки пищевода с кислотой.
Симптоматика
Основным симптомом ГЭРБ является изжога, которая определяется как жжение за грудиной, распространяющееся вверх. Она усиливается при наклонах, физическом напряжении, в положении лежа, при приеме пищи, содержащей большое количество жира. Уменьшается при приеме антацидов, ингибиторов желудочной секреции.
Другими симптомами ГЭРБ являются отрыжка, загрудинные боли, дискомфорт в эпигастральной области.
Появление дисфагии должно настораживать в отношении развития стриктуры или рака пищевода, однако дисфагия может являться следствием воспаления и набухания слизистой оболочки или присоединения двигательных нарушений пищевода. Некоторые пациенты отмечают усиление симптомов при увеличении массы тела.
Внепищеводные проявления ГЭРБ включают в себя боли в горле, осиплость голоса, дисфонию и симптомы бронхиальной астмы. Появление симптомов бронхиальной астмы в молодом возрасте без предшествующего аллергоанамнеза может быть связано с гастроэзофагеальной рефлюксной болезнью. Симптомы ларингита и фарингита могут возникать вследствие попадания небольших порций желудочного сока в верхнюю часть пищевода, глотку и гортань. Легочная симптоматика развивается либо вследствие микроаспирации желудочного сока, либо вследствие рефлекторного бронхоспазма при желудочно — пищеводном рефлюксе.
Диагноз
Пациенты, у которых типичные признаки ГЭРБ выражены умеренно, отсутствуют “симптомы тревоги” (дисфагия, потеря массы тела, признаки кровотечения или анемия), анамнез заболевания короткий, не нуждаются в специальном дополнительном обследовании. Диагноз в данном случае устанавливается клинически.
Эндоскопическое исследование в первую очередь необходимо для диагностики эрозивного эзофагита. В то же время у многих больных нет воспалительных изменений слизистой пищевода (эндоскопически негативная ГЭРБ). Необходимо помнить, что связь между степенью эзофагита и выраженностью симптоматики довольно слаба. Наиболее важная роль эндоскопического исследования заключается в выявлении пищевода Баррета.
Показанием к 24-часовому мониторированию внутрипищеводного рН является необходимость проведения дифференциального диагноза или контроль за эффективностью антисекреторного лечения.
Назначение короткого курса ингибиторов протонной помпы в высокой дозировке может помочь сделать вывод о связи симптомов с желудочной секрецией в том случае, если после этого курса наступает значительное улучшение.
Манометрическое исследование пищевода показано для решения вопроса о хирургическом вмешательстве или контроля за эффективностью терапии прокинетическими препаратами.
Лечение
В основе эффективного антирефлюксного лечения лежит изменение образа жизни: в частности, отказ от курения, коррекция диеты, объема и времени приема пищи.
Кислые фруктовые соки могут сами по себе вызвать изжогу. Необходимо избегать употребления продуктов, усиливающих газообразование, а также тех, которые могут снижать тонус НПС (чеснок, лук, перец). Кофе, блюда с высоким содержанием жиров, шоколад также снижают тонус НПС и, кроме того, замедляют опорожнение желудка. Пациенты должны избегать переедания, так как при увеличении объема желудка значительно возрастает частота спонтанного расслабления НПС и соответственно рефлюкса. Пациенты должны прекратить прием пищи за несколько часов до сна.
Подъем головного конца кровати с помощью подставок значительно уменьшает интенсивность рефлюкса. Приподнимать только голову с помощью подушек не следует, так как это приводит к повышению внутрибрюшного давления и может усугубить рефлюкс.
Пациенты должны быть предупреждены о нежелательности приема таких препаратов, которые снижают тонус НПС (теофиллин, прогестерон, антидепрессанты, нитраты, антагонисты кальция), а также могут сами явиться причиной воспаления (нестероидные противовоспалительные средства, доксициклин, хинидин).
Медикаментозное лечение
Антациды и алгинаты полезны в лечении средневыраженных и нечастых симптомов, особенно тех, которые возникли при нарушении рекомендаций по образу жизни. Антациды следует принимать часто, обычно через 1,5—2 ч после еды и на ночь в зависимости от выраженности симптомов. Алгинаты вместе с антацидами образуют гель, плавающий на поверхности жидкого желудочного содержимого. При каждом эпизоде рефлюкса антациды снова попадают в пищевод, оказывая свое лечебное воздействие.
В табл. 1 дана сравнительная характеристика прокинетиков, применяющихся для лечения рефлюксной болезни пищевода (метоклопрамид, домперидон и цизаприд). Побочные действия метоклопрамида ограничивают его применение.
Цизаприд усиливает сократительную способность пищевода и повышает тонус НПС, стимулируя освобождение ацетилхолина за счет активации серотониновых рецепторов в нейронных сплетениях желудочно-кишечного тракта (ЖКТ). Он лишен побочных проявлений, свойственных антидофаминергическим препаратам. Цизаприд повышает тонус НПС, усиливает перистальтику пищевода и улучшает пищеводный клиренс. При лечении эзофагита I или II степени цизапридом в дозе 10 мг 4 раза в день у 89% пациентов наблюдается устранение симптомов.
Важное место в комплексном лечении больных рефлюксной болезнью занимают Н2-блокаторы гистамина. В настоящее время применяются, как правило, Н2-блокаторы группы ранитидина и фамотидина. Дозы Н2-блокаторов при терапии рефлюкс-эзофагита должны быть выше, чем при лечении язвенной болезни (не менее 450 —600 мг ранитидина или 60—80 мг фамотидина), а продолжительность курсового лечения должна быть не менее 8—12 нед. При этом короткодействующие Н2-блокаторы следует назначать 4 раза в день.
С учетом того, что желудочно-пищеводный рефлюкс отмечается в послеобеденное время значительно чаще, чем ночью, предпочтительнее назначить дополнительную дозу Н2-блокаторов через 30 мин после обеда, а не на ночь. Эффективность Н2-блокаторов при лечении эзофагита как такового зависит от степени поражения слизистой оболочки. Даже при назначении больших доз Н2-блокаторов она не превышает в среднем 60%.
Для пациентов с выраженным эзофагитом или некупирующимися симптомами предусматривается несколько путей лечения: 1)дальнейшее повышение доз и более частый прием Н2-блокаторов; 2)добавление к Н2-блокаторам прокинетиков; 3) перевод на прием более сильных антисекреторных препаратов, таких как ингибиторы протонной помпы (ИПП) или 4) хирургическое лечение. Для лечения рефлюксной болезни используются такие ингибиторы протонной помпы (ИПП), как омепразол, пантопразол. Омепразол в дозе 20—40 мг/сут или пантопразол в дозе 30—60 мг/сут полностью устраняют симптомы рефлюксной болезни за 1—2 нед более чем у 80% пациентов. Полное излечение эрозивно-язвенного эзофагита происходит в течение 8-недельного лечения. ИПП также оказываются эффективными в отношении стриктур пищевода, развивающихся на фоне эзофагита.
Профилактика рецидивов
У многих пациентов имеется хроническое рецидивирующее течение ГЭРБ. Те из них, у которых нет эзофагита, нуждаются в приеме препаратов pro re nata — по мере необходимости. Однако у 80% пациентов с эрозивно-язвенным эзофагитом при прекращении лечения в течение года возникает рецидив заболевания (рис. 1).
При средневыраженном эзофагите для предотвращения рецидивов оказывается эффективным цизаприд в дозе 20 мг. При тяжелом эзофагите только длительная поддерживающая терапия ИПП может предотвратить рецидивы. Такая терапия обеспечивает отсутствие рецидивов более чем в 80% случаев. Наиболее эффективным лечением является комбинация ИПП с координаксом. Она предотвращает рецидивирование в 98% случаев.
В случае развития осложнений (пневмония, стриктура) молодые пациенты, нуждающиеся в высоких дозах поддерживающей терапии, могут быть направлены на оперативное антирефлюксное лечение. Успех оперативного лечения зависит от тщательного изучения желудочно-пищеводной функции перед операцией.
Пациенты со средневыраженным эзофагитом, пожилого возраста или с наличием сопутствующих заболеваний должны лечиться более безопасным и, по-видимому, экономически более выгодным способом, т. е. медикаментозно, даже если это требует постоянного приема ИПП (таб. 2).
Существует ряд причин неэффективности медикаментозного лечения рефлюксной болезни. Прежде всего – это неправильная диагностика ГЭРБ. В других случаях малая эффективность терапии может быть обусловлена наличием синдрома Золлингера-Эллисона, либо тем, что заболевание вызвано приемом лекарств. У пациентов с синдромом Золлингера-Эллисона рефлюксная болезнь и пептические стриктуры являются следствием их гиперсекреторного статуса. Лекарственный эзофагит должен быть исключен прежде всего у пожилых пациентов со впервые развившимся острым эзофагитом.
Пищевод
Баррета
Пищевод Баррета является одним из осложнений длительно существующей ГЭРБ. При этом состоянии клетки плоского неороговевающего эпителия пищевода замещаются метаплазированным цилиндрическим эпителием. Пищевод Баррета встречается примерно у 1 из 10 больных с эзофагитом и относится к предраковым состояниям.
Патогенез
Длительно существующий контакт соляной кислоты со слизистой оболочкой пищевода приводит к развитию воспаления, а при некоторых обстоятельствах к изъязвлению слизистой. Репарация сопровождается увеличением количества стволовых клеток. В условиях низкого рН, сопровождающего рефлюкс, эти клетки могут дифференцироваться в цилиндрический эпителий, который, конечно, более устойчив к воздействию кислоты, однако в этих условиях служит проявлением дисплазии. Пищевод Баррета характеризуется наличием ворсинчатой поверхности при эндоскопии и перстневидных клеток кишечного типа при гистологическом исследовании. Изменения могут быть представлены также эпителием кардиального типа или фундального типа, содержащим кислотопродуцирующие париетальные клетки (рис. 2).
Эпидемиология
Пищевод Баррета может развиваться почти в 10% случаев эрозивного эзофагита. Однако довольно большая группа пациентов с пищеводом Баррета не имеет в анамнезе симптомов ГЭРБ.
Среди больных, которым проводится эндоскопическое исследование верхних отделов желудочно-кишечного тракта, пищевод Баррета с протяженностью поражения более 3 см встречается в 0,7% случаев. Наиболее часто пищевод Баррета выявляется у больных старше 70 лет, преимущественно у мужчин европеоидной расы.
Пищевод Баррета с протяженностью поражения менее 3 см может быть не распознан при эндоскопическом исследовании. Однако пищевод Баррета короткой протяженности выявляется в 7—18% случаев в целом и у 20% больных рефлюкс-эзофагитом. Вероятно, что данный вариант заболевания также является предраковым состоянием с угрозой развития аденокарциномы дистальной части пищевода или кардиальной части желудка.
Определение
Пищевод Баррета — патологическое состояние, при котором многослойный плоский эпителий пищевода замещается специализированным тонкокишечным цилиндрическим эпителием. Специализированный цилиндрический эпителий — это неполная тонкокишечная метаплазия с наличием бокаловидных клеток. Если метаплазия проявляется появлением цилиндрического эпителия кардиального или фундального типа слизистой желудка, то риск развития аденокарциномы пищевода не увеличивается. Однако при появлении специализированного тонкокишечного цилиндрического эпителия риск озлокачествления становится явным.
Клинические проявления
Характерные или патогномоничные симптомы пищевода Баррета отсутствуют. Поэтому пищевод Баррета необходимо исключать у любого пациента с длительным (более 5 лет) анамнезом ГЭРБ. Пищевод Баррета может развиваться также и у пациентов без предшествующего анамнеза ГЭРБ. Пищевод Баррета короткой протяженности может быть выявлен при гистологическом исследовании слизистой оболочки дистального отдела пищевода как у больных с анамнезом ГЭРБ, так и без такового. У большинства, если не у всех, больных с аденокарциномой пищевода есть пищевод Баррета, который может быть не обнаружен до установления диагноза аденокарциномы.
Диагноз
Рентгенологическое исследование. Диагноз пищевода Баррета не может быть установлен при рентгенологическом исследовании. Этот метод используется лишь для выявления грыжи пищеводного отверстия диафрагмы у больных с пищеводом Баррета.
Эндоскопическое исследование. Эндоскопический диагноз пищевода Баррета ставится при анализе изменений трех участков: места перехода плоского эпителия в цилиндрический, дистальной части пищевода, области вдавления диафрагмы. Проксимальная граница зоны складок слизистой оболочки желудка, вероятно, наиболее достоверный ориентир пищеводно-желудочного соединения. Пищевод Баррета нечасто выявляется в отсутствии грыжи пищеводного отверстия диафрагмы. Обычно окраска слизистой оболочки пищевода Баррета ярко-розовая, более насыщенная по цвету, чем обычная. Пищевод Баррета может представлять из себя языки слизистой, протягивающиеся вверх по грудному отделу пищевода, а может быть вообще не виден эндоскопически.
Гистологическое исследование. Диагноз пищевода Баррета правомочен при выявлении специализированного цилиндрического эпителия в биопсийном материале, взятом из любого участка слизистой грудного отдела пищевода. Так называемый пищевод Баррета короткой протяженности (менее 3 см) обозначает, что у некоторых пациентов как с наличием ГЭРБ, так и без таковой, находится специализированный цилиндрический эпителий только вокруг зоны пищеводно-желудочного соединения. Пищевод Баррета короткой протяженности может быть обнаружен только при проведении биопсии всем пациентам, подвергшимся эндоскопическому исследованию.
Первичная диагностика
и диспансерное наблюдение
Обоснованием активного диспансерного наблюдения больных пищеводом Баррета является возможность предупреждения аденокарциномы пищевода путем ранней диагностики дисплазии эпителия — потенциально излечимого предракового состояния. Основой наблюдения является гистологическое исследование. Взятие биопсии производится из 4 участков метаплазированной слизистой.
Развитие аденокарциномы при дисплазии эпителия у больных пищеводом Баррета не является неизбежным. Однако у некоторых пациентов, прооперированных именно по поводу тяжелых диспластических изменений, в резецированном материале были выявлены фокусы аденокарциномы, не диагностированной при биопсии.
Эндоскопическое исследование с биопсией рекомендуется всем больным с длительным (более 5 лет) анамнезом, которым ранее не проводилось это исследование. При выявлении пищевода Баррета необходим тщательный поиск диспластических изменений. Если дисплазия не обнаружена, рекомендуется динамическое наблюдение с проведением эндоскопического исследования каждый год. Если присутствует дисплазия низкой степени, необходимо назначение ИПП в высокой дозе в течение 8—12 нед для предотвращения дальнейшего воздействия соляной кислоты на слизистую. При исчезновении диспластических изменений повторное эндоскопическое исследование проводят через год. В случае подтверждения дисплазии высокой степени показана операция резекции.
Лечение
Лечение больных с пищеводом Баррета, у которых присутствует симптоматика ГЭРБ и эрозивный эзофагит, включает назначение ингибиторов протонной помпы (ИПП). Они эффективны как в отношении подавления симптоматики, так и рубцевания эрозий пищевода.
Пока не выявлено средств, влияющих на регрессию метапластических изменений при пищеводе Баррета. Операция фундопликации не уменьшает протяженность пищевода Баррета. Отсутствуют также специфические средства, которые могут предупреждать при пищеводе Баррета развитие дисплазии эпителия и аденокарциномы пищевода.
Применение лазерной или фотодинамической деструкции слизистой оболочки при пищеводе Баррета может приводить к восстановлению нормального плоского эпителия. Такое лечение должно сопровождаться назначением ИПП.
Литература
1. В.Х.Василенко, А.Л.Гребенев, Сальман М.М. Болезни пищевода. М. 1971; 217с.
2. Калинин А.В. Гастроэзофагеальная рефлюксная болезнь.; Рос. журн. гастроэнтерол. гепатол. 1996; 2; 6—11.
3. The 5th World Congress of OESO. Paris. 1996. Abstracts.
4. Hopwood, D. Oesophageal defence mechanisms Digestion (1995); 56 (Suppl.1): 5—8.
5. Weinbeck M, Barnet J. Epidemiology of reflux disease and reflux esophagitis. Scand J Gastroenterol 1989; 24 (Suppl 156): 7—13.
6. Smout AJPM, Akkermans LMA: Normal and disturbed motility of the gastro-intestinal tract. 1992; 293.
7. Kahrilas PJ. Atypical / complicated gastroesophageal reflux disease American college of gastroenterology 1995. Annual postgraduate course. Management Issues in Gastroenterology: Medical and surgical options.1995; 1 A-41—54.
8. Castell DO. Gastroesophageal reflux disease: the great mimic. Gastrointes Dis Today. 1994;3:1—7.
9. Dent J. Roles of gastric acid and pH in the pathogenesis of gastroesophageal reflux disease. Scand J Gastroenterol 1994;29 (Suppl 201): 55—61.
Омепразол: ЛОСЕК (Astra)
Домепризон: МОТИЛИУМ (Janssen Pharmaceutica)
Контрольные задачи
1. Продуктом, наиболее часто вызывающим изжогу у предрасположенных к ней пациентов является:
А. Молоко.
Б. Картофель.
В. Кофе.
Г. Бананы.
Д. Хлеб.
Правильный ответ: В. Кофе относится к продуктам, наиболее часто вызывающим изжогу. Активным действующим веществом является кофеин, поэтому и другие кофеинсодержащие продукты могут приводить к появлению изжоги у предрасположенных к ней субъектов. Продукты, быстро уменьшающие интенсивность изжоги, это молоко и бананы. Белок глютен, содержащийся в крахмале, действует как повреждающий слизистую кишечника фактор у пациентов с целиакией.
2. Одним из патофизиологических механизмов развития гастроэзофагеальной рефлюксной болезни является:
А. Увеличение выработки слюны в ночное время.
Б. Уменьшение заброса желудочного содержимого в пищевод.
В. Усиление сокращения НПС.
Г. Анатомическая деструктуризация НПСвследствие наличия грыжи пищеводного отверстия диафрагмы.
Д. Все перечисленные механизмы.
Правильный ответ: Г. Гастроэзофагеальная рефлюксная болезнь часто сочетается с грыжей пищеводного отверстия диафрагмы, которая приводит к деструкции. Этот анатомический дефект повреждает антирефлюксный барьер и ведет к увеличению заброса желудочного содержимого в пищевод. Другими патофизиологическими механизмами являются функциональные нарушения деятельности в виде увеличения эпизодов его спонтанного расслабления, а также уменьшение выработки слюны в ночное время. Расслабление приводит к усилению рефлюкса, а снижение выработки слюны — к уменьшению нейтрализации и удаления желудочного сока из пищевода.
3. Гистологической характеристикой пищевода Баррета является:
А. Гиперплазия базального слоя эпителия.
Б. Расширение венул.
В. Лейкоцитарная инфильтрация эпителия.
Г. Появление клеток цилиндрического эпителия кишечного типа в эпителии пищевода.
Д. Появление лимфоидной ткани с признаками злокачественности в слизистой оболочке.
Правильный ответ: Г. Пищевод Баррета характеризуется метаплазией плоского эпителия пищевода и появлением клеток цилиндрического эпителия кишечного или желудочного типа. Гиперплазия базального слоя, расширение венул, лейкоцитарная инфильтрация эпителия являются признаками эзофагита, на фоне которого может выявляться пищевод Баррета. Появление лимфоидной ткани с признаками злокачественности в слизистой оболочке желудка является признаком одной из форм лимфом желудка, ассоциированной с инфекцией H.pylori – MALT—лимфомы.
4. Кому из перечисленных пациентов наиболее показано обследование для выявления пищевода Баррета:
А. 50-летнему мужчине, в течение 10 лет принимающему Н2-блокаторы по поводу изжоги. Он чувствует себя хорошо, ему никогда не проводили эндоскопическое исследование.
Б. 25-летней женщине, испытывающей изжогу в течение второго триместра беременности.
В. 68-летнему мужчине с длительным анамнезом изжоги и наличием тяжелого сердечно-сосудистого заболевания.
Г. 60-летнему мужчине с пернициозной анемией и наличием жалоб на дискомфорт в эпигастральной области.
Правильный ответ: А. Данное заболевание более характерно для мужчин. Наличие изжоги в течение 5 лет является безусловным показанием к проведению эндоскопического исследования, при котором может быть проведена биопсия для выявления кишечной метаплазии. Не похоже, что пациентка Б имеет пищевод Баррета, скорее всего изжога индуцирована беременностью. Пациент В может иметь пищевод Баррета, однако тяжелое сопутствующее заболевание делает возможность проведения эзофагоэктомии в случае выявления дисплазии эпителия высокой степени или внутрислизистой аденокарциномы маловероятной. Поэтому скриннинговое исследование в данном случае не показано. Если у пациента Г пернициозная анемия, то он имеет ахлоргидрию, что исключает его из группы риска развития кислотозависимых заболеваний, в том числе гастроэзофагеальной рефлюксной болезни и пищевода Баррета. Жалобы на дискомфорт в эпигастральной области являются показанием к проведению эндоскопического исследования, но не для выявления пищевода Баррета.
5. У 50-летнего мужчины 4 года назад был диагностирован пищевод Баррета. При последнем эндоскопическом исследовании 2 года назад в биопсированном материале слизистой пищевода был выявлен цилиндрический эпителий без признаков дисплазии. Пациент испытывает изжогу умеренной интенсивности, которая не полностью купируется приемом Н2-блокаторов в среднетерапевтической дозе. В настоящее время гистологическое исследование выявляет дисплазию низкой степени. Какая тактика в данном случае наиболее приемлема:
А. Рекомендовать частичную эзофагоэктомию.
Б. Увеличить дозу Н2-блокаторов и повторить эндоскопическое исследование с биопсией через 12 мес.
В. Отменить Н2-блокаторы, назначить ИПП и повторить эндоскопическое исследование и биопсию через 8—12 нед.
Г. Провести лазерную фотодеструкцию сегмента пищевода Баррета.
Д. Провести лапароскопическую фундопликацию в качестве лечения гастроэофагеальной рефлюксной болезни.
Правильный ответ: В. Резекция пищевода рекомендована лишь в случаях дисплазии эпителия высокой степени или аденокарциномы. Дисплазия низкой степени не является показанием к резекции пищевода. Гистологические изменения при дисплазии низкой степени иногда бывает трудно отличить от таковых при рефлюкс-эзофагите. У пациента имеется гастроэзофагеальная рефлюксная болезнь, проявляющаяся изжогой, не купирующейся Н2-блокаторами. Увеличение дозы Н2-блокаторов и проведение эндоскопического исследования и биопсии лишь через год не показано. Это, во-первых, вряд ли даст клиническое улучшение, а во-вторых, не будет экономически обосновано. Кроме того, эта тактика увеличивает риск усиления дисплазии. Ответ В представляется наиболее правильным. В связи с тем, что гистологические изменения при дисплазии низкой степени бывает трудно отличить от таковых при рефлюкс-эзофагите, назначение ИПП окажется полезным для проведения дифференциальной диагностики, так как полностью купирует эзофагит. Кроме того, они устранят изжогу, которая не поддавалась лечению Н2-блокаторами. Лазерная фотодеструкция до сих пор проводится лишь в специализированных учреждениях и пока находится на стадии исследования. Операция фундопликации возможно окажется весьма полезной для лечения гастроэзофагеальной рефлюксной болезни, однако вряд ли будет иметь влияние на дисплазию эпителия. Более того, не полностью использованы возможности терапевтического лечения данного пациента (например, ИПП), чтобы решать вопрос об операции.
6. Женщина 45 лет предъявляет жалобы на неприятные ощущения за грудиной, которые она называет изжогой. В течение 5 лет она использовала антациды для уменьшения этих неприятных ощущений и недавно стала самостоятельно принимать Н2-блокаторы в небольших дозах с умеренно положительным эффектом. Пациентка отрицает дисфагию, потерю массы тела, рвоту или симптомы кровотечения. Она выкуривает до пачки сигарет в день, алкоголь не употребляет. При обследовании в кардиологическом стационаре патологии со стороны сердечно-сосудистой системы не выявлено. При осмотре обращает на себя внимание избыточный вес больной. При эндоскопическом исследовании выявлена только небольшая грыжа пищеводного отверстия диафрагмы. Биопсия не проводилась. Какую тактику Вы изберете (помимо рекомендаций по снижению массы тела и прекращению курения):
А. Убедить пациентку, что у нее не выявлено признаков гастроэнтерологического заболевания.
Б. Сделать вывод о наличии у пациентки гастроэзофагеальной рефлюксной болезни и назначить проведение 24-часового мониторирования внутрипищеводного рН.
В. Сделать вывод о наличии у пациентки гастроэзофагеальной рефлюксной болезни, рекомендовать продолжить прием небольших доз Н2-блокаторов и добавить прием прокинетиков.
Г. Сделать вывод о наличии у пациентки гастроэзофагеальной рефлюксной болезни и назначить прием Н2-блокаторов в полной терапевтической дозе.
Д. Назначить проведение дыхательного теста для выявления инфекции H.pylori.
Правильный ответ: Г. У данной пациентки типичная картина гастроэзофагеальной рефлюксной болезни, характеризующейся, в частности длительным хроническим течением и умеренным улучшением при приеме небольших доз Н2-блокаторов. То, что при эндоскопическом исследовании не выявлено изменений, кроме грыжи пищеводного отверстия диафрагмы, говорит лишь о том, что у пациентки так называемая эндоскопически негативная гастроэзофагеальная рефлюксная болезнь. Ответ Б частично правильный, так как рН-метрия в данном случае является преждевременным исследованием и этой больной не показана. Ответ В неправильный, потому что назначение других групп препаратов до проведения курса лечения Н2-блокаторами в полной дозировке не оправдано. Ответ Г наиболее обоснован. Пациентка имела частичное улучшение при приеме небольших доз Н2-блокаторов, вероятно, полная доза приведет к существенному улучшению. Ответ Д некорректен, обследование пациентки для выявления инфицирования H.pylori не показано. Симптоматика типична для гастроэзофагеальной рефлюксной болезни, и данных о наличии язвенной болезни не получено.
Приложения к статье
Причины гастроэзофагеального рефлюкса: неадекватное функционирование НПС, заключающееся в увеличении эпизодов его расслабления; наличие грыжи пищеводного отверстия диафрагмы, которая приводит к анатомической несостоятельности НПС; замедление клиренса пищевода от рефлюктата, в основном из-за нарушения перистальтической функции пищевода и уменьшения выработки слюны, которая нейтрализует кислоту и удаляет ее в желудок.
ГЭРБ включает в себя целый спектр проявлений хронического желудочно-пищеводного рефлюкса, в том числе такие состояния, при которых имеется лишь рецидивирующая субъективная симптоматика вплоть до случаев серьезных органических поражений пищевода, сопровождающихся минимальной симптоматикой.

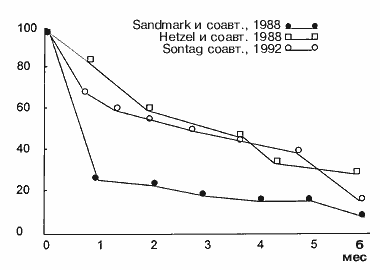
Рис. 1. Процент безрецидивого рефлюкс-эзофагита при прекращении
лечения или приеме плацебо
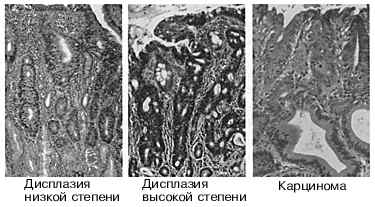
Рис.2. Картина прогрессирования гистологических изменений при
пищеводе Баррета.
Продолжающееся повреждение слизистой пищевода с течением времени
приводит к трансформации типа клеток с исходом в неопластические
изменениям.
Пищевод Баррета — патологическое состояние, при котором многослойный
плоский эпителий пищевода замещается специализированным тонкокишечным
цилиндрическим эпителием.

