Лихорадящий больной в амбулаторной практике: когда назначать антибактериальную терапию?
Лихорадящий больной в амбулаторной практике: когда назначать антибактериальную терапию?
Л.И. Дворецкий
Московская медицинская академия им. И.М. Сеченова
URL
Одним из поводов обращения больного в поликлинику является
повышение температуры тела, изолированное или в сочетании с другими
признаками (общее недомогание, кашель, болевой синдром различной
локализации и др.). Задача врача в данной ситуации сводится к
определению причины лихорадки и назначению при необходимости адекватного
лечения.
В большинстве случаев вопросы диагностики успешно решаются
уже на основании рутинного обследования больного (данные анамнеза,
осмотра, клинического анализа крови и мочи, рентгенологического
исследования грудной клетки), а лечебная тактика определяется
трактовкой полученных данных. Однако в ряде случаев клиническая
ситуация оказывается диагностически не столь очевидной и вызывает
у врача затруднения в “расшифровке” лихорадки и принятии решения.
Как показывает опыт, наиболее частым решением в подобных ситуациях,
своеобразным “клиническим ритуалом” является назначение больному
антибактериальных препаратов (АП), несмотря на то, что причина
лихорадки для врача остается неясной, а ее инфекционная природа
сомнительной.
Основными показаниями
для назначения АП в амбулаторной практике являются, как известно,
инфекции дыхательных путей, на долю которых приходится около 75%
случаев применения АП. В 1997 г. было выписано 818 млн рецептов
на антибиотики для лечения инфекции дыхательных путей, т.е. каждый
7-й житель планеты раз в год получал АП [1, 2]. Парадоксальность
факта заключается в том, что АП назначают, несмотря на преимущественно
вирусную природу респираторных инфекций. По мнению врачей, АП
могут оказаться потенциально полезными в случаях нераспознанной
бактериальной инфекции и не должны приносить серьезного вреда.
Действительно, в первые дни заболевания в амбулаторной практике
бывает трудно разграничить бактериальные и вирусные инфекции и
особенно исключить такую потенциально опасную инфекционную патологию
нижних дыхательных путей, как пневмония.
Что же побуждает
поликлинического врача назначать лихорадящему больному АП? Подобные
решения принимаются под влиянием различных, как правило, субъективных
факторов, без должных обоснований и главное без верификации бактериальной
инфекции.
Основные ошибочные
предпосылки назначения АП лихорадящим больным в амбулаторных условиях:
- стремление к
обязательному назначению лекарственного лечения в каждой клинической
ситуации;
- трактовка лихорадки
как проявления инфекции;
- трактовка предполагаемой инфекции как бактериальной;
- назначение АП
без верификации бактериальной инфекции;
- назначение АП
больным вирусной инфекцией с целью “профилактики” бактериальной
инфекции;
- неадекватно длительная
антибактериальная терапия в ожидании эффекта;
- назначение другого
АП ввиду “неэффективности” предшествующего;
- недооценка или
невыявление дополнительных признаков (анамнестических, клинических,
лабораторных и т.д.);
- недооценка риска развития лекарственной устойчивости,
нежелательных эффектов.
В силу сложившегося менталитета большинство врачей считает
обязательным назначение лекарственного лечения по поводу любого
симптома или жалобы, с которыми обращается больной (головная боль,
боль в животе, кашель и др.). Такое симптоматическое лечение проводится
без учета состояния больного, при отсутствии данных о причинах
и механизмах того или иного симптома и при неверифицированном
диагнозе. Это относится в полной, а может быть, в большей мере
к назначению АП при лихорадке. В подобных ситуациях врачи учитывают
скорее настрой больного (каждый больной требует как можно раннего
назначения лечения), чем реальную ситуацию и обоснованность выбора
терапии. Врачебный рейтинг среди больных оценивается скорее на
основании готовности и склонности врача к назначению именно лекарственного
лечения. Кроме того, многие врачи психологически чувствуют себя
более комфортно, если больному назначается какой-либо медикаментозный
препарат, даже если нет внутренней убежденности в его необходимости.
Врачи общей практики,
в частности амбулаторно-поликлинического звена, не имеют адекватной
информации об основных патологических процессах, при которых одним
из проявлений (нередко единственным) может быть лихорадка. Кроме
того, у каждого лихорадящего больного с неясным первичным диагнозом
врач никогда не может предсказать дальнейшую эволюцию лихорадки,
являющуюся или симптомом какого-то (еще нераспознанного) заболевания,
или дальнейшим течением этого заболевания во всех его проявлениях.
Так, лихорадка может быть одним из начальных проявлений различных
злокачественных опухолей (почек, печени; лимфопролиферативные
опухоли и др.), системных заболеваний (узелковый артериит и другие
системные васкулиты, системная красная волчанка (СКВ), некоторые
варианты ревматоидного артрита и др.), тяжелых, трудных для распознавания
бактериальных инфекций (туберкулез, нагноительные заболевания),
реакций гиперчувствительности на различные экзогенные воздействия
и т.д.
Основные причины
лихорадки у амбулаторных больных:
- острые вирусные
инфекции;
- острые бактериальные инфекции;
- обострение хронических
бактериальных инфекций;
- реакции гиперчувствительности (медикаменты, вакцины,
пищевые продукты и др.);
- метаболические нарушения (гиперурикемия);
- клинический дебют
(рецидив) опухолевых заболеваний;
- клинический дебют
(обострение) системных васкулитов.
Естественно, что лихорадка сама по себе в отсутствии нозологического
диагноза не может служить основанием для назначения антибактериального
или какого-либо другого лечения. Анализ показывает, что инфекционно-воспалительные
процессы составляют около половины всех случаев длительных неясных
лихорадок [3, 4]. Однако практические врачи недостаточно об этом
осведомлены, в связи с чем любая лихорадка ассоциируется главным
образом с инфекцией. Логика принятия решения при этом довольно
проста: если есть лихорадка, то скорее всего это инфекция, а следовательно,
существуют показания к назначению АП. Даже если инфекция вирусная,
то дифференцировать ее от бактериальной в амбулаторных условиях
нет возможности и времени, а лечить больного надо начинать как
можно раньше. К тому же возможны бактериальные осложнения, которые
необходимо предупреждать.
Подобная аргументация “профилактического” назначения АП
при вирусных инфекциях является ошибочной. В многочисленных контролируемых
исследованиях показано, что АП не предотвращают развитие бактериальных
осложнений и тем более не влияют на течение вирусных инфекций,
а лишь способствуют развитию лекарственной устойчивости [5]. Имеются
данные о наличии высокой лекарственной устойчивости пневмококка
к таким часто назначаемым в амбулаторной практике АП, как ко-тримоксазол,
тетрациклины, пенициллин. Чрезмерное применение любого АП сопровождается
нарастанием устойчивости не только к данному антибиотику, но и
к другим препаратам данного класса, и даже к антибиотикам других
групп [6].
Нередко приходится
сталкиваться с ситуациями, при которых в связи с сохраняющейся
на фоне применения АП лихорадкой назначается антибиотик другого
класса в расчете на его более выраженную антимикробную активность.
Такой подход также следует считать порочным, так как повышается
риск развития лекарственной устойчивости и нежелательных эффектов
АП при удлинении срока “лечения без диагноза” и увеличение необоснованных
экономических затрат.
При принятии решения
о назначении АП следует учитывать (при прочих равных условиях)
риск развития нежелательных эффектов. На современном этапе антимикробной
терапии, в частности в амбулаторных условиях, при выборе препарата
вопросам безопасности следует уделять не меньшее внимание, чем
вопросам эффективности. При этом важно учитывать частоту и выраженность
нежелательных эффектов, которые при назначении, например, таких
препаратов, как ко-тримоксазол, могут перекрывать привлекающую
врачей доступность и дешевизну данного препарата и оборачиваться
дополнительными затратами в случаях возникновения тяжелых нежелательных
реакций (синдром Стивенса - Джонсона, агранулоцитоз и др.).
Следует учитывать, что в процессе расшифровки природы лихорадки
в амбулаторно-поликлинических условиях врач оказывается лимитированным
как временными рамками, так и диагностическими возможностями.
Между тем он вынужден принимать решение о дальнейшем ведении больного,
в частности решение о целесообразности назначения антибактериальной
терапии или воздержания от нее. Поэтому весьма важным для врача
является следование некоему алгоритму ведения лихорадящего больного
в виде выполнения в оптимальной последовательности наиболее доступных,
экономичных и главное информативных диагностических операций.
Для эффективного
диагностического поиска у лихорадящего больного необходима информация
об основных параметрах данной клинической ситуации. Это касается
прежде всего той информации, которая может быть получена на амбулаторном
этапе диагностического поиска на основании данных анамнеза, осмотра
и рутинных (общепринятых и доступных в поликлинике) методов исследования.
Для принятия решения о тактике амбулаторного ведения лихорадящего
больного врач обязательно должен иметь следующую информацию о
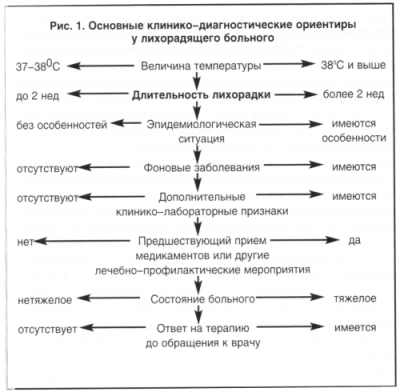
пациенте (рис. 1).
Величина лихорадки,
хотя и не является специфическим признаком, тем не менее должна
приниматься во внимание. Так, например, субфебрилитеты занимают
в клинической практике особое положение и требуют несколько иного
диагностического подхода, чем фебрильная температура. Необходимо
учитывать, что в большинстве случаев неясные субфебрилитеты представляют
собой одно из проявлений вегетативной дисфункции наряду с другими
ее признаками (головные боли, кардиалгии, гипервентиляционный
синдром, фибромиалгии, синдром раздраженной кишки и др.). Во всяком
случае невысокая субфебрильная температура гораздо реже является
проявлением инфекции и, следовательно, должна требовать особых,
еще более строгих показаний для назначения АП. Разумеется, в соответствующих
ситуациях (клиническая симптоматика, эпидобстановка, лабораторные
показатели и др.) субфебрильная температура может быть обусловлена
наличием инфекционно-воспалительного процесса, в том числе вызванного
вирусной, бактериальной инфекцией, туберкулезом. Однако такие
случаи должны быть по возможности верифицированы.
Длительность лихорадки наряду с ее величиной является
одним из критериев, определяющих диагностический подход в различных
ситуациях повышения температуры. Хорошо известен синдром так называемой
лихорадки неясного генеза (ЛНГ), критериями которой являются [4]:
- температура 380С
и выше;
- длительность
лихорадки не менее 3 нед;
- неясность диагноза после рутинного обследования.
Поэтому естественно,
что не все случаи неясной лихорадки могут быть причислены к ситуациям,
квалифицирующимся как ЛНГ.
Как правило, больной с нерасшифрованной лихорадкой наблюдается
амбулаторно на протяжении ограниченного срока (обычно не более
2 нед), если позволяет его состояние и отсутствуют другие проявления
соматической патологии или декомпенсации имеющегося хронического
заболевания. Если же за указанный период наблюдения нормализации
температуры (спонтанной или под влиянием антимикробной терапии)
не происходит, а причина лихорадки продолжает оставаться неясной,
то клиническая ситуация может трактоваться как ЛНГ, что требует
специальной программы диагностического поиска [3]. По мере
увеличения длительности лихорадки и при отсутствии каких-либо
дополнительных проявлений заболевания вирусная природа лихорадки
становится менее вероятной и возрастает вероятность нераспознанной
бактериальной инфекции, туберкулеза либо неинфекционного генеза
лихорадки (злокачественные опухоли, системная патология, медикаментозное
лечение и др.). В таких случаях больного обычно госпитализируют
для дальнейшего обследования с целью расшифровки природы лихорадки.
Эпидемиологическая ситуация. Важным представляется
учет эпидемиологической ситуации (окружение пациента, пребывание
его за границей, время эпидемий и вспышек вирусных инфекций и
т.д.). Так, в осенне-зимний период возрастает вероятность вспышек
микоплазменных инфекций, в зимний период - эпидемий гриппа. У
больных, возвратившихся из путешествий, реальны различные формы
легионеллезной инфекции, в том числе легионеллезная пневмония.
В то же время не следует переоценивать эпидемиологический фактор
и помнить о различных других причинах лихорадки.
В напряженной эпидемиологической обстановке (вирусные,
кишечные и другие инфекции) проблема лихорадящего больного в амбулаторной
практике приобретает особое значение. У обратившегося по поводу
лихорадки больного возрастает вероятность эпидемического заболевания,
что как бы упрощает диагностический поиск, но таит в себе опасность
диагностических ошибок при игнорировании иных возможных причин
лихорадки. В то же время резко увеличившийся поток лихорадящих
больных в условиях дефицита времени и ограниченных диагностических
возможностей еще больше затрудняет трактовку клинической ситуации
и повышает риск ошибок в принятии решения. Не имея возможности
разобраться в ситуации и опасаясь вполне реальных бактериальных
осложнений, врач психологически склонен скорее назначить АП. Известно,
что количество назначаемых АП в период эпидемии гриппа возрастает
независимо от частоты бактериальных осложнений данного заболевания.
Фоновые заболевания. Наличие у больного предшествующей
патологии, т.е. какого-то фонового, обычно хронического заболевания,
позволяет врачу, с одной стороны, предположить причину лихорадки,
а с другой - оценить степень риска и вероятность как вирусной,
так и бактериальной инфекции. Так, лихорадка у больных, страдающих
хроническим обструктивным заболеванием легких (ХОЗЛ) или хроническим
пиелонефритом, наиболее вероятно является проявлением обострения
указанных заболеваний. Высока вероятность бактериальной инфекции
у больных такими заболеваниями, как сахарный диабет, хронический
лимфолейкоз, а также среди лиц, длительно получающих глюкокортикоиды
или иммунодепрессанты (ревматоидный артрит, СКВ, бронхиальная
астма и др.). В то же время лихорадка у больных СКВ или ревматоидным
артритом может иметь неинфекционную природу и быть одним из проявлений
обострения заболевания. Таким образом, характер имеющейся фоновой
патологии определяет направление диагностического поиска, а в
ряде случаев может даже служить основанием и для назначения АП
до лабораторной верификации предполагаемой инфекции или исключения
других причин лихорадки. Такое решение может быть оправдано при
высоком риске бактериальной инфекции с риском утяжеления состояния
больного, например, при хроническом пиелонефрите на фоне сахарного
диабета или наличии признаков обострения ХОЗЛ с развитием тяжелой
дыхательной недостаточности.
Дополнительные признаки. Существенным в процессе
диагностического поиска у больного с лихорадкой является выделение
дополнительного признака (признаков). Такими признаками могут
оказаться, например, анамнестические указания на перенесенное
недавно оперативное вмешательство, прием медикаментов, наличие
фонового заболевания (ХОЗЛ, хронический пиелонефрит и др.), выявленный
дополнительный клинический симптом (респираторная симптоматика,
нарушения со стороны кишечника, признаки артрита и др.), изменения
со стороны периферической крови (нейтропения, абсолютный лимфоцитоз),
наличие легочного инфильтрата при рентгенологическом исследовании
и др. Выявление дополнительного признака у лихорадящего больного
позволяет заподозрить конкретное заболевание (заболевания) и отвергнуть
другое, тем самым сузив круг диагностического поиска [3]. Так,
при наличии лихорадки в сочетании с артритом, дизурическими явлениями
и конъюнктивитом (синдром Рейтера) высока вероятность инфекционного
(чаще хламидийного) артрита, при сопутствующей гранулоцитопении
- бактериальной (грамнегативной) или грибковой инфекции, а при
лихорадке в сочетании с лимфоаденопатией наряду с некоторыми вирусными
инфекциями требуется исключить лимфопролиферативные опухоли.
Дополнительные
клинико-лабораторные признаки, имеющие диагностическое значение
у лихорадящего больного:
- кожные проявления
(эритема, розеолы, папулы, узелки, геморрагии и др.);
- лимфоаденопатия
(локальное регионарное или диффузное увеличение периферических
лимфоузлов);
- респираторные
симптомы (кашель, отделение мокроты, одышка, аускультативные признаки);
- симптомы со стороны
ЛОР-органов (выделения из носа, ушей, изменения в зеве);
- кишечные симптомы
(диарея, кровь и слизь в кале);
- увеличение печени;
- суставной синдром (артрит, артралгии);
- кардиальные симптомы
(нарушения ритма, сердечная недостаточность, аускультативные признаки,
перикардит);
- урогенитальные симптомы (резь и боли при мочеиспускании,
выделения из мочеполовых путей);
- неврологические
симптомы (менингеальные знаки, очаговая и общемозговая симптоматика);
- гематологические синдромы (анемия, ретикулоцитоз, нейтропения,
лимфоцитоз);
- мочевой синдром (лейкоцитурия, гематурия, протеинурия);
- рентгеноторакальные
синдромы (легочный инфильтрат, плевральный выпот, внутригрудная
лимфоаденопатия).
Указанные признаки могут быть представлены в единственном
числе или в различных сочетаниях друг с другом. Врач должен не
только знать и уметь целенаправленно выявлять у лихорадящего больного
дополнительные признаки, но главное - определять их диагностическую
ценность, т.е. оценивать именно те дополнительные признаки, которые
могут иметь ключевое значение в расшифровке природы лихорадки.
Поскольку специфических для расшифровки лихорадки признаков
практически не существует, клиническая ценность одного и того
же дополнительного признака может быть неодинаковой. Так, наличие
у больного с лихорадкой головной боли часто является всего лишь
неспецифическим проявлением многих лихорадящих заболеваний или
сопутствует самой лихорадке. В то же время сочетание лихорадки
с головной болью и резким увеличением СОЭ у пожилого больного
требует в первую очередь исключения височного артериита и, следовательно,
определяет направление диагностического поиска. То же относится
и к такому признаку, как протеинурия, которая часто наблюдается
на фоне лихорадки (лихорадочная протеинурия), но может быть проявлением
почечной патологии при системных васкулитах, инфекциях мочевыводящих
путей.
Наиболее часто
у лихорадящих больных в амбулаторной практике приходится проводить
дифференциальный диагноз между вирусной и бактериальной инфекцией.
При наличии наряду с лихорадкой респираторной симптоматики (кашель,
отделение мокроты) возникают дополнительные трудности в дифференциальной
диагностике острых респираторных вирусных инфекций (ОРВИ) с бактериальными
инфекциями верхних и нижних дыхательных путей. Эти трудности усугубляются
у больных с наличием ХОЗЛ, у которых ОРВИ часто способствуют обострению
ХОЗЛ с развитием тяжелой дыхательной недостаточности. В подобных
ситуациях чаще всего возникают две категории диагностических,
а следовательно, и терапевтических ошибок - диагностика пневмонии
у больных ОРВИ и диагностика ОРВИ при наличии пневмонии. Гипердиагностика
пневмонии обусловлена отчасти не только переоценкой клинической
симптоматики, но и рентгенологических признаков. Так, нередко
выявляющееся при вирусных респираторных инфекциях усиление легочного
рисунка, как правило, диффузного характера трактуется, обычно
“по наводке” рентгенологов, как интерстициальная пневмония. Подобное
заключение, конечно, не может удержать клинициста от назначения
АП. Между тем следует помнить, что наличия только интерстициальной
реакции легочной ткани (обязательно при пневмониях) недостаточно
для диагностики пневмонии, для которой характерна инфильтрация
в сочетании с соответствующей аускультативной и другой симптоматикой.
Предшествующий прием медикаментов. У каждого больного с
лихорадкой необходимо иметь информацию о предшествующем приеме
различных медикаментов. Важное значение этой информации обусловлено
тем, что лихорадка занимает 3-5% в структуре побочных реакций
на медикаменты, причем нередко она является единственным или основным
проявлением гиперчувствительности к медикаментам. Лекарственные
лихорадки могут возникать через различные промежутки времени (дни,
недели) после применения медикамента и не имеют никаких специфических
признаков, позволяющих отличать их от лихорадок другого происхождения.
Единственным признаком лекарственной природы лихорадки следует
считать ее исчезновение после отмены подозреваемого препарата.
В случаях подозрения на лекарственный генез лихорадки необходима
отмена препарата и наблюдение за больным. Нормализация температуры
происходит не всегда в первые дни, а нередко через несколько дней
после отмены, в частности, при нарушениях лекарственного метаболизма,
замедленной экскреции препарата, а также при поражении почек и
печени. В большинстве случаев при сохраняющейся лихорадке на протяжении
недели после отмены препарата ее лекарственная природа становится
маловероятной.
Основные группы различных лекарственных препаратов,
способных вызвать лихорадку:
- антимикробные препараты (пенициллины, цефалоспорины,
тетрациклины, сульфаниламиды, нитрофураны, изониазид, пиразинамид,
амфотерицин В, эритромицин, норфлоксацин);
- сердечно-сосудистые препараты (альфа-метилдопа, хинидин,
прокаинамид, гидралазин, каптоприл, гидрохлортиазид, гепарин);
- желудочно-кишечные
средства (метоклопрамид, циметидин, слабительные, содержащие фенолфталеин);
- препараты, действующие
на ЦНС (фенобарбитал, дифенилгидантоин, карбамазепин, хлорпромазин,
галоперидол, тиоридазин);
- противовоспалительные препараты (аспирин, ибупрофен,
толметин);
- цитостатические
препараты (блеомицин, аспарагиназа, прокарбазин);
- другие препараты
(йодистые, антигистаминные, клофибрат, аллопуринол, левамизол,
пеницилламин, тиоурацилы и др.).
Возможность развития лихорадки при антибактериальной терапии
приобретает особое значение в свете обсуждаемой проблемы назначения
АП больным с неясной лихорадкой. Если возникающие на фоне назначения
АП реакции гиперчувствительности (в том числе и в виде лихорадки)
совпадают с регрессией клинических признаков вирусной инфекции,
то подобная ситуация может создавать впечатление о неэффективности
антибиотикотерапии. При этом, если врач продолжает придерживаться
“инфекционной” концепции лихорадки, то назначается другой АП,
хотя логика назначения и выбора АП по-прежнему отсутствует. В
то же время “сохраняющаяся” лихорадка наряду с другими “новыми”
проявлениями заболевания (кожная сыпь, артралгии, цитопении и
др.) определяет ложное направление диагностического поиска. В
ряде случаев возникающие реакции гиперчувствительности могут приобретать
затяжное течение, что в свою очередь увеличивает длительность
нетрудоспособности, затраты на лечебно-диагностический процесс,
оказывает негативный психологический эффект на больного.
Состояние больного. Оценка состояния и степени тяжести
больного с лихорадкой важна при принятии решения о тактике ведения
пациента. Нетяжелое состояние больного, отсутствие тяжелой фоновой
патологии и ее декомпенсации (сахарный диабет, дыхательная недостаточность
при ХОЗЛ, гемодинамические нарушения и др.) позволяют воздержаться
от медикаментозной терапии, в том числе и назначения АП, и наблюдать
больного [7]. При этом важно воздерживаться не только от назначения
АП, но также глюкокортикоидов и нестероидных противовоспалительных
средств с учетом способности последних вызывать повышение температуры.
Нередко диагностические проблемы решаются на основании только
динамического наблюдения. Спонтанная нормализация температуры
через несколько дней свидетельствует скорее в пользу вирусной
инфекции.
В ряде случаев
больной с лихорадкой обращается к врачу после применения различных
препаратов (АП, жаропонижающие и другие медикаменты). С учетом
ответа на лечение можно говорить об улучшении общего состояния
при сохранении лихорадки, снижении, но не нормализации температуры,
отсутствии эффекта, ухудшении состояния и прогрессирования симптоматики.
В зависимости от ответа на лечение может быть принято решение
об отмене, продолжении или коррекции проводимой терапии.
Следует иметь в
виду, что необоснованное назначение АП при лихорадке может приводить
к ошибочной трактовке клинической ситуации в целом. Например,
в случаях неосложненной вирусной инфекции происходит нормализация
температуры через несколько дней, что ошибочно расценивается врачом
как эффект антибактериальной терапии.
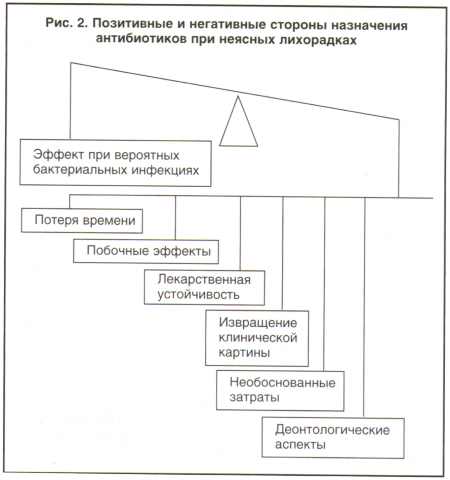
Если говорить о
качественных категориях оценки адекватности назначения АП [8],
то их применение в случаях лихорадки без верификации бактериальной
инфекции подпадает под категорию “антимикробная терапия (профилактика)
не показана”. Лишь в редких случаях, когда АП назначаются больным
с доказанной бактериальной инфекцией или высокой ее вероятностью,
можно считать антибактериальную терапию “вероятно обоснованной,
однако нет полной уверенности в том, что без применения АП нельзя
было обойтись” [6]. Спектр негативных последствий при необоснованном
назначении АП больным лихорадкой гораздо шире и включает следующие
эффекты:
- извращение клинической
картины (впечатление о ложном эффекте при спонтанной нормализации
температуры, влияние на результаты микробиологического исследования
при бактериальных инфекциях);
- ошибочные заключения при спонтанной нормализации температуры
у больных вирусными инфекциями;
- потеря времени для дополнительных исследований из-за
ожидаемого эффекта от АП, особенно при назначении другого АП;
- риск развития
побочных эффектов при назначении АП, в том числе и лихорадки;
- развитие лекарственной
устойчивости микроорганизмов;
- необоснованные экономические затраты на антимикробную
терапию при вирусных инфекциях и “неинфекционных лихорадках”,
затраты на лечение развившихся побочных эффектов, удлинение сроков
нетрудоспособности;
- деонтологические
аспекты (лечение “без диагноза”, утрата доверия к врачу из-за
отсутствия диагноза, эффекта от АП или возникновения побочных
эффектов).
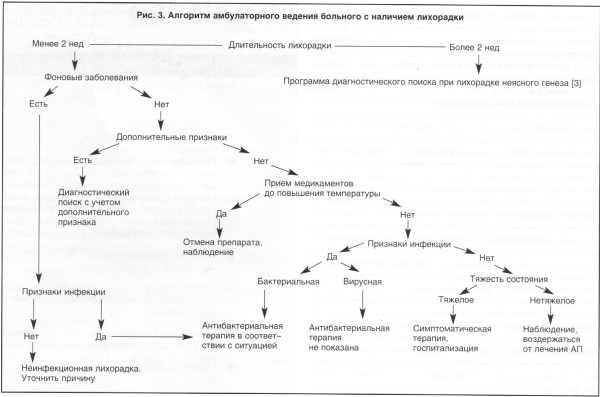
Таким образом,
лихорадящий больной представляет собой одну из трудных диагностических
и терапевтических проблем в амбулаторной практике. Наиболее важным
практическим аспектом этой проблемы представляется принятие решения
о назначении антимикробной терапии в тех ситуациях, когда причина
лихорадки при первичном обращении больного остается неясной (рис.
3). С учетом наиболее частого вирусного происхождения лихорадки
в амбулаторной практике необходимо воздерживаться от применения
АП в первые дни заболевания до оценки эволюции заболевания или
выяснения причины лихорадки. Оптимальным следует считать назначение
АП только в случаях с верифицированной бактериальной инфекцией
или высоким риском ее развития у больных с тяжелой фоновой патологией
или ее декомпенацией.
Литература:
1. Carbon C., Bax R. - Brit Med J., 1998; 317:
663-5.
2.
Кл. фармакол. и фармакотерапия. 1999; 2: 2-4.
3. Дворецкий Л.Н. - Рус. мед. журн. 1998; 8: 505-15.
4. Petersdorf R.C. Medicine, 1961; 1: 40-9.
5. Mac Kay D.N. - J. Gen. Intern. Med 1996;
11: 537.
6.
Страчунский Л.С., Бойко Л.М., Блохин Б.М. и соавт. - Антибиотики
и химиотерапия 1997; 10: 10-4.
7. Померанцев В.П. - Тер. арх. 1993; 10: 10-4.
8. Kunin C.M. Tupasi T., Craig W.A., Ann Intern
Med 1973; 79: 555-60.
