Прямая кишка
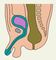
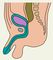
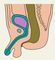
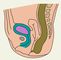
Прямая кишка (rectum) — дистальный отдел толстой кишки расположенный в заднем отделе малого таза и заканчивающийся в области промежности. У мужчин спереди от П. к. находится предстательная железа, задняя поверхность мочевого пузыря, семенные пузырьки и ампулы семявыносящих протоков; у женщин — матка и задний свод влагалища, сзади П. к. прилежит к крестцу и копчику. Длина прямой кишки 15—16 см. Верхняя граница П. к. соответствует верхнему краю III крестцового позвонка. П. к. образует два изгиба: крестцовый (выпуклостью назад) и промежностный (выпуклостью вперед). Выделяют тазовый и промежностный отделы П. к.; граница между ними проходит в месте прикрепления мышцы, поднимающей задний проход. Тазовый отдел П. к., расположенный в полости малого таза, подразделяют на надампулярный и ампулярный отдел, расширяющийся в виде ампулы на уровне крестца. Промежностный отдел П. к. более узкий, проходит через промежность и называется также заднепроходным (анальным) каналом, который открывается наружу задним проходом (рис. 1). Просвет П. к. имеет форму поперечно расположенной щели, при заполнении кишки просвет приобретает овальную форму.
Верхняя часть П. к. покрыта брюшиной с трех сторон; по направлению книзу она постепенно теряет брюшинный покров, и на уровне IV крестцового позвонка брюшиной покрыта только передняя поверхность П. к. Мышечная оболочка П. к. состоит из наружного продольного и внутреннего кругового слоев. В продольный слой вплетаются волокна мышцы, поднимающей задний проход. Внутренний круговой слой в области заднепроходного канала образует утолщение — внутренний (непроизвольный) сфинктер заднего прохода. Наружный (произвольный) сфинктер представлен кольцевидной мышцей, состоящей из глубокой, поверхностной и подкожной частей.
Слизистая оболочка П. к. в ампулярной части формирует 2—3 поперечные складки, имеющие винтообразный ход. В заднепроходном канале образуется 8—10 продольных складок — заднепроходные столбы, основу которых составляет гладкомышечная и соединительная ткань. В слизистой оболочке располагаются одиночные лимфоидные узелки и сальные железы. На границе слизистой оболочки кишки и кожи имеются потовые железы и волосяные луковицы. В подслизистом слое находятся геморроидальные вены. Углубления между заднепроходными столбами (заднепроходные пазухи) ограничены заднепроходными заслонками, образующими прямокишечно-заднепроходную линию. Здесь располагается прямокишечное венозное сплетение, происходит переход однослойного цилиндрического эпителия слизистой оболочки кишки в многослойный плоский эпителий кишки.
Слизистая оболочка П. к. обладает хорошей всасывающей способностью, на чем основан ректальный метод введения питательных жидкостей и лекарственных веществ.
Кровоснабжение П. к. осуществляется верхними, средними и нижними прямокишечными артериями. Венозная кровь оттекает по одноименным венам. Лимфоотток происходит во внутренние подвздошные, подаортальные и верхние прямокишечные лимфатические узлы. Иннервация обеспечивается тазовыми внутренностными нервами и ветвями верхнего и нижнего подчревных сплетений.
Ампулярная часть П. к. выполняет резервуарную и эвакуаторную функции. Заднепроходный канал осуществляет удержание каловых масс и произвольный контроль за актом дефекации. Давление в прямой кишке в периоды между дефекациями колеблется от 2 до 4 мм рт. ст. Повышение давления до 40—50 мм рт. ст. приводит к эвакуаторной деятельности прямой кишки. При этом увеличивается амплитуда перистальтических волн, возникают ответная реакция сфинктеров и ощущение позыва на дефекацию. Удержание каловых масс происходит за счет деятельности запирательного механизма П. к. — тонического сокращения ее сфинктеров.
Методы исследования П. к. включают осмотр перианальной области, пальцевое ректальное исследование, аноскопию и ректороманоскопию. С помощью этих методов уже в условиях поликлиники можно поставить правильный диагноз. В случае диагностических затруднений применяют колоноскопию, рентгеноконтрастное исследование (проктографию), ультразвуковую и компьютерную томографию. В специализированных (проктологических) отделениях для оценки функционального состояния заднего прохода и толстой кишки используют сфинктерометрию, электромиографию, баллонографию, электроколографию.
Патология. Пороки развития. Среди пороков развития пищеварительного тракта аноректальные пороки встречаются наиболее часто.
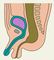
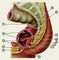
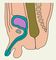
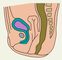
Возникновение пороков развития П. к. обусловлено влиянием на плод различных наследственных и тератогенных факторов. Разнообразные пороки развития появляются, как правило, в стадии разделения клоаки и формирования промежности, т.е. на 4—8-й неделе развития плода. Выделяют следующие пороки развития П. к.: атрезии П. к. и анального отверстия в сочетании со свищами в мочеполовую систему и на кожу промежности или без них, врожденные стенозы прямой кишки и заднего прохода; врожденные свищи прямой кишки при нормально сформированном анальном отверстии; эктопия анального отверстия (рис. 2).
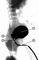
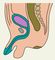
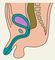
Клиническая картина бессвищевой формы атрезии анального отверстия или прямой кишки различной локализации и протяженности проявляется главным образом симптомами низкой непроходимости кишечника. Отсутствие отхождения мекония, беспокойство, отказ от еды и рвота являются наиболее характерными симптомами, которые появляются спустя 1—2 сут. с момента рождения ребенка. Причем, если атрезия анального отверстия может быть диагностирована уже при осмотре новорожденного, то диагноз атрезии П. к. ее уровня и протяженности требует применения дополнительных методов исследования. Так, при атрезии анального отверстия отмечают просвечивание мекония через тонкую перепонку, а при крике и натуживании ребенка — выпячивание в месте предполагаемого анального отверстия (симптом толчка) При сочетании указанного порока с атрезией П. к. симптом толчка отсутствует. Для определения протяженности или уровня атрезии П. к. используют рентгенологическое исследование новорожденного в положении вниз головой. При этом газ в толстой кишке может заполнить слепой ее конец, что позволяет установить расстояние от слепого участка кишки до кожи промежности. Для лучшего контрастирования кожи на месте предполагаемого анального отверстия лейкопластырем фиксируют монету или делают метку бариевой взвесью (рис. 3). Однако такая методика чаще бывает информативна лишь спустя 18—20 ч и более после рождения. Дополнительным признаком высокой атрезии П. к. является небольшое расстояние между седалищными буграми (менее 2,5 см) у новорожденного. При наличии атрезии П. к. в сочетании с нормально сформированным заднепроходным отверстием уровень атрезии можно определить путем введения расширителя Хегара или катетера в задний проход, а также с помощью ректоскопии или проктографии.
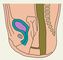
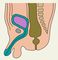
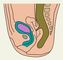
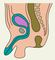
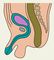
Часто атрезия П. к. сочетается со свищами в мочеполовую систему или на кожу промежности. Атрезия со свищом в мочевой пузырь встречается преимущественно у мальчиков, крайне редко — у девочек. На наличие такого соустья указывает темно-зеленый цвет мочи у новорожденного. При атрезии П. к. со свищом в мочеиспускательный канал (порок наблюдается только у мальчиков) свищевой ход чаще впадает в задний отдел уретры, реже — в передний. В отличие от свища с мочевым пузырем при мочеиспускании периодически с мочой могут выделяться меконий и газы. Локализацию свища устанавливают с помощью уретроцистографии (рис. 4). Выделение кала или мекония из влагалища свидетельствует о наличии свищевого хода. При этом зонд, введенный в П. к. через нормально сформированный задний проход, может выходить через отверстие свищевого хода во влагалище или его преддверие (рис. 5). В результате выделения кала через свищ близлежащие участки кожи могут быть мацерированы.
При атрезии заднего прохода со свищом, открывающимся на кожу промежности, наружное отверстие свища располагается чаще кпереди (у корня полового члена), реже — кзади от обычного места расположения заднего прохода. На месте нормальной локализации заднего прохода кожа может быть гладкой утолщенной в виде валика, иногда имеется небольшое углубление воронкообразной формы.
Клинические проявления зависят от диаметра и протяженности свища. При высокой атрезии преобладают свищи узкого диаметра. Нормальное опорожнение кишечника через них значительно затруднено, вследствие чего раньше появляются симптомы непроходимости кишечника. Свищи, открывающиеся на кожу промежности у девочек, чаще бывают короткими и широкими, обеспечивающими достаточно долго нормальное опорожнение кишечника, что позволяет выбрать оптимальные сроки для оперативного лечения. У мальчиков такие свищи бывают более узкими и длинными, т.к. нередко открываются на мошонке или у корня полового члена. Для определения характера свища и места его впадения в П. к. выполняют фистулографию через наружное отверстие свищевого хода.
Больные с бессвищевой формой атрезии П. к. подлежат экстренной госпитализации с последующим срочным оперативным вмешательством. При наличии атрезии с широкими промежностными, вестибулярными, вагинальными свищами операция может быть отложена до 1,5—2 лет. До этого возраста необходимо обеспечивать регулярное опорожнение кишечника с помощью послабляющей диеты, очистительных клизм, бужирования свища.
Врожденные сужения П. к. и заднего также хода могут располагаться в различных отделах прямой кишки, включая анальное отверстие. Они также могут представлять собой отверстия разного диаметра. Клинические проявления зависят главным образом от степени сужения и могут характеризоваться различными симптомами (от запоров до кишечной непроходимости). Локализация и степень сужения П. к. устанавливают при ректоскопии или проктографии. При небольшой степени сужения применяют консервативные методы лечения (послабляющую диету, бужирование и др.). При неэффективности консервативных мероприятий лечение оперативное.
Происхождение свищей П. к. при нормально сформированном заднем проходе связано с неполным замыканием вертикальной перегородки клоаки в ранних стадиях эмбрионального развития или образованием их в более поздней стадии формирования промежности. Изолированные свищи П. к. встречаются редко, чаще в сочетании с атрезиями тех или иных ее отделов. Клинические проявления зависят от локализации, диаметра, длины свища, а также длительности существования. Свищи, открывающиеся мочеполовую систему, могут стать причиной инфицирования мочевых путей, что может потребовать срочного оперативного лечения. При свищах, открывающихся на кожу промежности, оперативное лечение производят, как правило, в плановом порядке.
Своеобразное клиническое течение имеют неполные свищи П. к., представляющие собой слепой дивертикулярный канал, заканчивающийся в параректальной клетчатке либо доходящий до кожи промежности. Воспалительный процесс, возникающий в этом канале вследствие застоя кала, может распространяться на параректальную клетчатку, что клинически проявляется симптомами острого парапроктита. Наличие воспалительного процесса в области промежности у детей младшего возраста требует ректального обследования в условиях стационара с целью исключения или обнаружения свищевого хода, т.к. в последнем случае необходимы более радикальные методы лечения, чем при обычном остром парапроктите.
Удвоение П. к. представляет собой аномальное добавочное образование, которое может иметь форму дивертикула, а также кистозного образования круглой или продолговатой формы, расположенного внутристеночно или рядом с П. к. Иногда слизистая оболочка добавочной кишки включает участки, имеющие строение слизистой оболочки желудка, двенадцатиперстной кишки, что может приводить к изъязвлению с соответствующими клиническими проявлениями и даже кишечному кровотечению при дивертикулярной форме удвоения. Большие размеры удвоения могут обусловить сдавление П. к. с появлением симптомов низкой кишечной непроходимости. Основными в диагностике этого порока являются рентгенологические и эндоскопические методы. Лечение оперативное.
Эктопия заднего прохода представляет собой смещение нормально сформированного ануса на большее или меньшее расстояние от места обычного его расположения. При этом незначительные смещения не имеют клинические значения и даже могут оставаться длительное время незамеченными вследствие отсутствия функциональных нарушений. При функциональных нарушениях (недержание кала) в случае эктопии заднего прохода следует проводить дифференциальный диагноз с атрезией П.
к. в сочетании со свищом. Специальные исследования (миография сфинктеров и др.) выполняют в стационаре.Редким пороком развития П. к. является врожденная клоака, представляющая собой единое отверстие на промежности, куда открываются мочевой пузырь, прямая кишка и влагалище. Определить степень нарушений при этом можно лишь интраоперационно. Лечение оперативное.
Повреждения П. к. могут быть внутрибрюшными и внебрюшинными, закрытыми и открытыми. Возникают в результате падения на острый или тупой предмет промежностью, разрывов при родах, ранения осколками костей при переломах таза, наконечником клизмы, ректоскопом в момент осмотра и т.п.
При внебрюшинном повреждении П. к. основными симптомами являются боль, тенезмы и наличие крови в кале. При открытой травме иногда уже во время осмотра промежности можно обнаружить наличие кишечного содержимого в ране, что является признаком повреждения прямой кишки Труднее установить диагноз у больных с закрытой внебрюшинной травмой П. к. Поэтому при подозрении на разрыв стенки П. к. необходимо тщательное обследование больного (пальцевое ректальное исследование, ректороманоскопия, колоноскопия, проктография). При выявлении дефекта показано срочное хирургическое вмешательство. Оперативная тактика определяется уровнем расположения раны прямой кишки. При низкой локализации дефекта (до 8 см) возможно его трансанальное ушивание через просвет кишки. Если рана расположена выше 8 см, то дефект кишки ушивают через парасакральный или промежностный разрез. Во всех случаях повреждений П. к., за исключением очень низких и небольших ран, накладывают двуствольную сигмостому с последующим промыванием растворами антисептиков и дренированием раны промежности.
Любое повреждение П. к. является опасным для жизни, особенно ее внутрибрюшной разрыв. В этом случае быстро развиваются признаки перитонита, и только раннее проведение лапаротомии (см. Живот) с ревизией и ушиванием дефекта кишки может спасти жизнь больного. При обширных повреждениях П. к. сначала накладывают двуствольную сигмостому, а затем производят широкие разрезы со стороны промежности, иногда с резекцией части крестца и удалением копчика, чтобы иметь хороший доступ для ушивания дефекта кишки и обработки инфицированной подкожной клетчатки таза.
Заболевания. К функциональным нарушениям относятся боли в крестцово-копчиковой области (кокцигодиния), в области заднего прохода (анальная невралгия) и прямой кишки (прокталгия), которые объединяют под названием «анокопчиковый болевой синдром». Причинами кокцигодинии и анальной невралгии являются костные патологические изменения в крестцово-копчиковом отделе позвоночника, обусловленные травмой, а также хронический спазм или воспаление мышц тазового дна. У многих больных в результате постоянных болей развиваются депрессия, бессонница, у мужчин — импотенция. Лечение симптоматическое, направлено на борьбу с болью (прием анальгетиков, новокаиновые блокады, иглоукалывание), нормализацию сна, включает применение антидепрессантов.
Прокталгия характеризуется выраженными болями в области прямой кишки. Различают первичную и вторичную формы заболевания. Причины первичной прокталгии не известны. Лечение включает физиотерапевтические процедуры, пресакральные спирт-новокаиновые блокады, назначение седативных препаратов, анальгетиков. Вторичная прокталгия является симптомом заболевания соседних органов (например, цистита или камней мочевого пузыря, опухолей женских половых органов). Лечение направлено на основное заболевание.
Анальный зуд встречается часто. Может быть первичным и вторичным. Причина возникновения первичного (идиопатического) зуда не выяснена. Вторичный анальный зуд обычно наблюдается у больных, страдающих различными заболеваниями прямой кишки (трещина, геморрой, свищи и т.д.). При первичном зуде рекомендуют прохладные сидячие ванночки со слабым раствором перманганата калия или настоя ромашки после акта дефекации, мазевые аппликации и присыпки цинка, висмута, талька. Лечение вторичного анального зуда направлено на основное заболевание.
Среди неспецифических воспалительных заболевание П. к. наиболее часто встречаются проктит и парапроктит, из других заболеваний — выпадение прямой кишки, ректоцеле, геморрой, анальная трещина, стриктуры.
Анальная трещина заднепроходного канала обычно щелевидной или овальной формы и чаще располагается на задней полуокружности анального канала. Основной причиной возникновения трещины является механическое повреждение слизистой оболочки анального канала при запорах или при родах. Отмечаются резкие боли в области заднего прохода, возникающие в момент дефекации и продолжающиеся от нескольких часов до нескольких суток, необильные кратковременные кровотечения из заднего прохода, как правило, связанные с дефекацией. При осмотре перианальной области и осторожном растягивании кожных складок можно обнаружить наружную часть трещины. При пальцевом исследовании определяется дефект слизистой оболочки анального канала. Эндоскопическое исследование проводят, как правило, под местной анестезией. Лечение свежих трещин консервативное. Для снятия болей вводят анестетики под основание трещины, применяют ректальные свечи, содержащие местноанестезирующие средства. С целью устранения запоров назначают масляные клизмы, слабительные средства; необходимо тщательно соблюдать личную гигиену. Хронические анальные трещины с плотными омозолелыми краями и гипертрофированным бугорком подлежат широкому иссечению вместе с основанием и рубцово-измененными краями. Рану не зашивают, она заживает вторичным натяжением в течение 2—3 нед. Для снятия спазма внутреннего сфинктера заднего прохода выполняют насильственное растяжение (дивульсию) сфинктера или боковую дозированную сфинктеротомию (частичное рассечение внутреннего сфинктера заднего прохода).
Приобретенные сужения П. к. возникают в результате травмы, воспалительных заболеваний и сдавления П.
к. снаружи. Наиболее частой причиной воспалительных сужений П. к. является гонорейный проктит. Диагноз стеноза П. к. ставят на основании жалоб, анамнеза и данных пальцевого ректального исследования, ректоскопии, проктографии. Консервативное лечение включает использование лекарственных средств и физиотерапевтических методов, применяемых при лечении проктита, которое иногда дополняют бужированием П. к. При выраженных стенозах П. к. лечение оперативное; оно может быть паллиативным (рассечение стриктуры) или радикальным (резекция или ампутация П. к.).Опухоли П. к. могут быть доброкачественными и злокачественными, эпителиальной и неэпителиальной природы. Самое частое доброкачественное новообразование П. к. — полип. Среди эпителиальных полипов выделяют аденоматозный и гиперпластический. Гиперпластический полип является результатом хронических воспалительно-регенераторных процессов и не представляет собой истинной опухоли. Истинные полипы — это аденомы П. к., исходящие из ее эпителия. Они имеют грибовидную форму, на длинной и тонкой ножке или на широком основании (рис. 6). Аденоматозные полипы могут быть одиночными и множественными, иметь размеры от нескольких миллиметров до 5—7 см. Поверхность их гладкая, бугристая или ворсинчатая. Аденоматозные полипы нередко протекают без клинических симптомов и обнаруживаются случайно при профилактическом осмотре.
Папиллярная аденома, или ворсинчатая опухоль, клинически проявляется выделением крови и слизи при дефекации. Ворсинчатые опухоли составляют приблизительно 15% всех полипов и представляют собой одиночный полип от 1,5 до 7 см в диаметре округлой формы, розовато-красного цвета, с сосочковой или бархатистой поверхностью (из-за наличия множества мелких ворсинок). В ворсинчатой опухоли может возникнуть рак, имеющий, как правило, железисто-сосочковое строение.
Семейный множественный полипоз встречается редко. Аденомы при этом заболевании покрывают практически всю слизистую оболочку не только прямой, но и ободочной кишки, обнаруживаются обычно в детском возрасте. Сочетание семейного полипоза с экзостозами, остеомами плоских костей, десмоидами и сверхкомплектными зубами известно как синдром Гарднера.
Малигнизация аденоматозных полипов наблюдается примерно в 10—30% случаев, причем вероятность ее зависит от размеров полипа: среди полипов диаметром менее 0,5 см злокачественными оказываются лишь 0,5%, а диаметром более 1,2 см — до 24%. Ворсинчатая аденома малигнизируется в 30—50% случаев. Семейный полипоз является предраковым заболеванием, при котором злокачественные опухоли могут возникать уже в детском возрасте. У половины больных семейным полипозом рак развивается чаще в возрасте до 30 лет.
Основными методами распознавания полипов в амбулаторно-поликлинических условиях являются пальцевое ректальное исследование и ректороманоскопия. Лечение включает трансанальное удаление полипов после предварительно проведенной биопсии. Прогноз при одиночных немалигнизированных полипах благоприятный. Прогноз при семейном полипозе всегда серьезный. К предраковым заболеваниям кроме полипов и семейного полипоза относятся также язвенный неспецифический колит и проктит.
Злокачественные опухоли П. к. составляют 40% всех опухолей толстой кишки, в структуре онкологической заболеваемости — в среднем 7—9%. Злокачественные опухоли чаще всего представлены различными гистологическими формами рака, среди неэпителиальных опухолей чаще всего встречается меланома. Клиническая картина рака П. к. зависит от локализации опухоли и типа ее роста. По анатомическому типу раковые опухоли делят на экзофитные (с четкими границами, растущие в просвет прямой кишки в виде узла), эндофитные (без четких границ, растущие главным образом по ее подслизистому слою) и смешанные. Экзофитный рак П. к. чаще растет из полипа, при достижении значительных размеров изъязвляется, приобретает блюдцеобразную форму (рис. 7). Эндофитные формы рака имеют склонность к росту по окружности кишки, довольно быстро суживают ее и вызывают непроходимость кишечника. При локализации опухоли в анальном канале ранним симптомом является боль, усиливающаяся при дефекации, для других локализаций рака это поздний симптом. Выделение крови наблюдается в большинстве случаев рака П. к., и в отличие от геморроя кровь появляется не в начале, а конце дефекации. При раке П. к. кровь не смешана с испражнениями. Иногда из П. к. могут выделяться только кровь и слизь. При распаде и инфицировании опухоли к выделениям примешивается гной. В результате рефлекторных раздражений, исходящих из участка, где расположена опухоль, и механического нарушения проходимости П. к. развиваются упорные запоры или чередование запоров и поносов. Характерны тенезмы и ощущение инородного тела в П. к. или неполного опорожнения после акта дефекации, изменение формы каловых масс из-за сужения и дополнительных спазмов П. к. (так называемый лентовидный кал). Прорастание опухоли в соседние органы приводит к образованию ректовагинальных и ректовезикальных свищей. Метастазы плоскоклеточного рака наиболее часто обнаруживаются в паховых лимфатических узлах, а аденокарциномы — в печени. Диагноз рака П. к. основывается на данных анамнеза и результатах пальцевого ректального исследования, позволяющего поставить диагноз в 80% случаев. Ректороманоскопия дает возможность осмотреть все отделы П. к., взять материал для гистологического исследования. В ранней диагностике рака П. к. большое значение имеет диспансеризация больных с полипами прямой и ободочной кишки, с семейным полипозом кишечника и неспецифическим язвенным колитом. Основной метод лечения рака П. к. — хирургический. Операция состоит в удалении опухоли с окружающей клетчаткой и регионарными лимфатическими узлами. При невозможности выполнения радикальной операции, при раке П. к. применяют паллиативное оперативное вмешательство — сигмостомию.
Прогноз при раке П. к. всегда серьезный. Он ухудшается по мере прогрессирования процесса, особенно при инфильтративных формах заболевания.
Операции. Существует несколько доступов при хирургическом лечении заболеваний заднего прохода и П. к.: промежностный, трансанальный, трансректальный, абдоминальный, комбинированные (брюшно-промежностный,
брюшно-анальный).Промежностный доступ используют обычно при заболеваниях заднего прохода. Так, при упорном анальном зуде применяют операцию Болла, заключающуюся в рассечении кожи спереди и сзади от заднего прохода с последующим ее отслоением в сторону ануса и ушиванием кетгутовыми узловыми швами. При перианальном кондиломатозе производят иссечение участка пораженной кожи.
Трансанальный и трансректальный доступы применяют для иссечения трещины и последующей сфинктеротомии, иссечения доброкачественной опухоли (ворсинчатая опухоль, полип) или эндоскопической электрокоагуляции ее. При наличии крупной ворсинчатой опухоли в нижнеампулярном отделе П. к., занимающей более 1/2 ее окружности, возможно выполнение трансанальной резекции прямой кишки с формированием ректоанального анастомоза.
Абдоминальный доступ (лапаротомию) используют для наложения двуствольной колостомы, производства чрезбрюшинной (передней) резекции П. к., операции Хартманна, при которой после удаления опухоли накладывают колостому на проксимальный конец кишки, а дистальный ушивают и погружают под тазовую брюшину.
Комбинированный доступ применяют при выполнении брюшно-промежностной экстирпации П. к. с наложением противоестественного заднего прохода. Эта операция показана при воспалительных заболеваниях П. к. с вовлечением анального канала, не поддающихся консервативной терапии (Крона болезнь, неспецифический язвенный колит и т.д.), при раке анального канала и нижнеампулярного отдела прямой кишки. Комбинированный доступ используют также при брюшно-анальной резекции П. к. с низведением сигмовидной, которую применяют при доброкачественных и злокачественных опухолях среднеампулярного, реже верхнеампулярного отдела П. к., некоторых аноректальных пороках (атрезии, сужении и др.).
См. также Кишечник.
Библиогр.: Аминев А.М. Руководство по проктологии, т. 4, с. 77, Куйбышев, 1979; Анатомия человека, под ред. М.Р. Сапина, т. 2, с. 43, М., 1986; Баиров Г.А. Неотложная хирургия детей, с. 90, Л., 1983; Баркаган М.Б. Амбулаторная проктология, Ташкент, 1970; Дакиель-Бек К.В. Выпадение прямой кишки и его лечение, М., 1958; Дробни Ш. Хирургия кишечника, пер. с венгер., с. 503, Будапешт, 1983; Исаков Ю.Ф., Степанов Э.А. и Красовская Т.В. Абдоминальная хирургия у детей, с. 184, М., 1988; Ленюшкин А.И. Проктология детского возраста, с. 178, М., 1976; Онкология, под ред. К. Трапезникова и Ш. Экхардта, с. 307, М., 1981; Патологоанатомическая диагностика опухолей человека, под ред. Н.А. Краевского и др., с 173, М., 1982; Петерсон Б.Е. Онкология, с. 289, М., 1980; Федоров В.Д. и Дульцев Ю.В. Проктология, с. 45, 181, М., 1984; Юхтин В.И. Полипы желудочно-кишечного тракта, с. 129, М., 1978.



Ваш комментарий